|
||||
|
|
БОЛЬШОЕ ИСКУССТВОВосстановительная хирургия Двести лет назадПримерно двести лет назад один из крупных биологов того времени выкопал недалеко от своего дома небольшой пруд и поселил в нем несколько тритонов. Ученый приносил им корм и целыми днями изучал их образ жизни, повадки и инстинкты. Он завел тетрадь и записывал в нее подробности своих наблюдений. Но биолог занимался не только наблюдениями. Он производил над тритонами эксперименты, на первый взгляд очень странного и жестокого характера. Время от времени ученый вылавливал одного из тритонов и наносил ему повреждение, и не какое-нибудь пустяковое, а довольно крупное, например отрезал лапку. Спустя некоторое время все тритоны, обитавшие в пруду, стали объектом подобных операций биолога. У одних он отсекал лапку, у других – хвост, у третьих – нижнюю челюсть, у четвертых – часть глаза. Многие из тритонов подвергались этой участи по нескольку раз. Так продолжалось в течение трех месяцев. Что же получилось через три месяца? Надо полагать, что по истечении этого срока в пруде находились уже не обычные тритоны, а тритоны-уроды, тритоны-инвалиды, тритоны-обрубки, – не так ли? На самом деле ничего подобного не произошло. Через три месяца почти все обитатели пруда по-прежнему имели нормальные конечности, челюсти, глаза. У них всё восстановилось: отсеченные части заменились новыми, такой же формы и величины, как и у тритонов, не подвергавшихся операции. Ученый, тщательно ведший свои записи, точно подсчитал, какое количество частей он удалил у тритонов за время экспериментирования. Их оказалось… 687! И столько же их выросло у тритонов на том же месте. То, что наблюдал биолог, было явлением необыкновенно высокой способности организма тритонов восстанавливать свои потерянные ткани и органы. Такое свойство организма носит название способности к регенерации. Способность к регенерацииСпособность к регенерации проявляется у живых существ не в одинаковой степени. Ящерица, если ее схватить за хвост, быстро ускользает. В пасти врага, напавшего на нее сзади, остается только оторвавшийся хвост. Пожертвовав хвостом, ящерица спасает свою жизнь. Однако ящерица недолго бегает бесхвостою. Спустя некоторое время хвост снова у нее отрастает. У обыкновенной пресноводной гидры из ее любой отрезанной части вырастает зрелый организм. Разрежьте ее на 10–20 кусочков, и из каждого образуется гидра с пищеварительной полостью, с щупальцами, окружающими ротовое отверстие. Планарий, плоский червь, обитающий в прудах и болотах, – более сложно организованное, чем гидра, существо. У него есть и голова, и кишечник, и нервная система, и мышцы, и органы выделения. Если его разрезать, скажем, на 10 частей, то из каждой вырастает планарий с типичной формой тела, кишечником, нервной системой, мышцами. Но этого мало. Разделите головную часть планария продольными разрезами – образуется ряд полосок, но вскоре из каждой полоски вырастает голова. Советский биолог Лус получил таким способом многоголовые существа. Они походили на какие-то сказочные чудовища, только в сильно уменьшенных размерах. У рака восстанавливается оторванная клешня. Отсеченная у лягушечьего головастика лапка вскоре заменяется новой, целой лапкой. У птиц не отрастает ни голова, ни лапка, но всё же способность к регенерации есть и у них: поврежденный клюв, например, частично отрастает. Особенно ярко это явление выражено у утки. Волк или лиса, настигая зайца, схватывает его за кожу спины. У зайца кожа в этом месте тонкая, чрезвычайно слабо связанная с подкожным слоем. Заяц спасается тем, что оставляет в зубах у хищника часть своей шкуры. Образовавшаяся на спине рана быстро затягивается и снова покрывается шерстью. Волосяной покров хвоста белки тоже восстанавливается необыкновенно быстро. Всё это объясняется тем, что условия существования развивают в тех или иных тканях животных большую или меньшую способность к регенерации. Нужно отметить, что в науке, изучающей проблему регенерации, проведены за последние годы советскими учеными интересные исследования, меняющие во многом существующие взгляды на восстановительные процессы. Заключаются эти исследования в следующем. До сих пор принято было считать, что, чем выше по своему строению организм, чем дифференцированнее его ткани и клетки, чем сложнее их биологическая роль и физиологические функции, тем меньше у этого организма способность восстанавливать потерянные ткани. Отсюда вытекало, что организм человека обладает минимальной способностью к регенерации. Взамен потерянной руки, ноги или даже пальца образуется только культя, лишенная каких бы то ни было признаков формы бывшей конечности. Регенерация у высших животных, а следовательно и в человеческом организме, выражается только в заживлении ран. Но вот что показали опыты в этом направлении. В гистологической лаборатории Института морфологии животных Академии наук СССР профессор А. Студитский и его сотрудники удаляли вылущением у кур бедренную кость. Таким образом, куры становились калеками. Они не могли ходить. Но через некоторое время уже можно было заметить, что на месте удаленной бедренной кости начинает отрастать новая бедренная кость. Удивительно это? Конечно. Никогда раньше такое явление не наблюдалось у птиц. Потерянная кость, да еще такого большого размера, никогда не восстанавливалась. Почему же в этой гистологической лаборатории бедро птицы снова образовывалось, принимало нормальную длину и толщину, выполняло все обычные функции? Главная причина этого явления заключается в том, что при вылущении бедренной кости экспериментатор оставлял на месте надкостницу. Надкостница – это тонкая пленка, покрывающая всю кость как бы тоненьким чехлом. Оказалось, что надкостница является тем материалом, из которого растет и восстанавливается костная ткань. Работы той же гистологической лаборатории показали, что у животных – у кроликов, у собак, например, – можно восстанавливать не только кости, но и мышцы. Основной опыт производился так: у кролика вырезали целиком икроножную мышцу. Опять-таки получался кролик-калека. Затем вырезанную мышцу подвергали измельчению. Эту массу, состоящую из раздробленной мышечной ткани, помещали на место, откуда удалена была мышца. Через некоторое время уже можно было обнаружить образование новой мышцы, такой же, как отрезанная икроножная мышца. Удаленный орган восстанавливался. Животное переставало быть калекой. Исследования и опыты профессора Студитского и его сотрудников открывают, таким образом, широкие перспективы в области восстановления утерянных органов у высших животных и у человека. Нужно сказать, что наряду с работами лаборатории Студитского ведутся и другие исследования, связанные с регенерацией у высших животных. Они тоже чрезвычайно интересны. К ним относятся и экспериментальные данные, полученные профессором Хрущевым. Пробуждающие веществаСоветский биолог профессор Хрущев поместил кусочек ткани, вырезанной у человека, в искусственную питательную среду. Кусочек ткани увеличивался, клетки его размножались. Но вскоре рост прекратился. Тогда профессор добавил в эту искусственную среду некоторое количество белых кровяных телец – лейкоцитов; размножение клеток кусочка ткани возобновилось. Свойства лейкоцитов нам хорошо известны. Великий ученый Мечников, изучая их, назвал белые кровяные тельца фагоцитами – клетками, способными поглощать, переваривать чужеродные вещества. Это клетки, защищающие организм от всего вредного, угрожающего, – клетки защиты здоровья человека. Теперь выяснилось, что лейкоциты обладают не только одной функцией уничтожения, но и функцией восстановления. Они содействуют процессам регенерации. Лейкоциты, проходя сквозь стенки мельчайших кровеносных сосудов, собираются к месту ранения и здесь не только уничтожают микробов, но и выделяют особые вещества, способствующие быстрейшему заживлению поврежденной ткани, быстрейшему образованию рубца, – ускоряют рост числа клеток. Вот почему профессор Хрущев добавлял к кусочку ткани некоторое количество белых кровяных телец. И действительно, размножение клеток ткани в искусственной питательной среде усиливалось. Вещества, усиливающие рост, получили название трефонов. Если любую поврежденную поверхность тела орошать сывороткой крови, обогащенной трефонами, – трефонированной сывороткой, то рана заживет гораздо быстрее. Работы Хрущева и других советских ученых подтверждают гениальную проницательность знаменитого русского хирурга Н. И. Пирогова, который утверждал, что излившаяся в рану кровь стимулирует заживление повреждений тела. Это было сказано свыше ста лет назад. Теперь наука, осуществляя предвидение Пирогова, вступила на путь обнаружения веществ и условий, увеличивающих регенерацию тканей. Выяснилось, что нанесение раны уже само по себе является моментом, усиливающим регенерацию. Без повреждений восстановительная способность тканей не проявляется. Она очень слабо выражена в этих случаях. Советский биолог Морозов сделал очень интересное наблюдение. Он приготовил из жидкой части крови кролика особую питательную среду и поместил в нее кусочек печени животного. Стал расти этот кусочек печени? Нет, клетки не размножались. Способность к регенерации у них была ничтожной. Тогда Морозов взял другого кролика и произвел ему операцию на печени, очень несложную. Он отрезал край печени, но так, что животное не погибло. Спустя некоторое время ученый из жидкой части крови этого кролика опять приготовил такую же питательную среду и опять поместил в нее кусочек прежней печени. Теперь получилось всё иначе. Ткань печени стала обнаруживать заметный рост. Ее клетки усиленно размножались. Всё отличие второй среды от первой заключалось в том, что она была изготовлена из крови оперированного кролика. Надо допустить, следовательно, что в кровь второй среды попали вещества, выделившиеся из клеток печени в результате ее ранения. Вот эти-то вещества и стимулировали рост клеток печени. Значит, их также можно отнести к трефонам. Опыты, о которых здесь рассказано, еще только первые шаги. Но они показывают, что регенерация может быть вызвана и усилена в результате вмешательства науки. Если будут найдены вещества, дающие могучий толчок регенерации каждой ткани, то, вероятно, появится возможность в некоторой степени восстановить потерянную часть органов человека. Для науки такую задачу нельзя считать непосильной. Но, разумеется, это вопрос далекого будущего. Свойства эмбриональной тканиБольшое значение для разработки вопросов регенерации органов человека имеют также научные данные, полученные в результате изучения жизни живых существ в эмбриональном, или зародышевом, состоянии и свойств их тканей в этом периоде. Исследования и эксперименты профессора В. В. Попова и его сотрудников в лаборатории экспериментальной эмбриологии Института морфологии животных Академии наук СССР открыли ряд удивительных явлений. Изучение тканей животных, находящихся еще в зачаточной стадии роста, привели к установлению фактов, которые еще недавно представлялись бы невероятными. Работы в лаборатории экспериментальной эмбриологии были связаны с вопросами регенерации. В этом направлении и шли поставленные там опыты. Известно, что образование зародышей многоклеточных живых существ начинается с деления оплодотворенной клетки. В результате непрерывного размножения клеток создается зародыш, у каждого вида животных на этой стадии имеющий особую форму. Только в дальнейшем из однородной массы зародышевых клеток начинают выделяться зачатки будущих органов. Имеет ли значение подобное обстоятельство? Несомненно. Оно позволяет утверждать, что никаких предопределенных заранее зачатков органов в зародышевой ткани, в так называемом зародышевом яйце не существует. Это одно. А второе – появление зачатков органов неразрывно связано с развитием зародыша. Только от процессов хода развития зародыша зависит превращение клеток в зачатки определенных органов. До известного периода развития все клетки одинаковы. Это очень важное положение. Но если все клетки вначале одинаковы, то как же получаются потом из них различные органы? Нет ли в этом утверждении ошибки? Может быть, на самом деле клетки даже на первоначальной, дозачатковой стадии развития уже различны, хотя обнаружить это не удается? Ответы на эти вопросы, вполне логичные и законные, получены в результате опытов в лабораториях над лягушками. Как уже известно, в определенный момент развития зародыша лягушки у него намечается слой клеток будущей кожи, то есть зачаток кожи. Таким же образом у него намечается так называемая нервная пластинка – зачаток нервной системы. Исследователи, конечно, знают, когда, на какой стадии развития появляются у зародыша лягушки зачатки органов. И вот, как раз перед самым моментом возникновения зачатков, экспериментатор из того участка, где должна была образоваться нервная пластинка, вырезал кусочек ткани. Затем он переносил этот кусочек на участок будущей кожи. Что же в дальнейшем, по мере развития зародыша, выросло из пересаженного кусочка? Зачаток нервной пластинки? Нет, из него образовался зачаток кожи. Так же точно кусочек будущего зачатка кожи пересаживали на участок, где развивается нервная пластинка. Что же выросло из этого кусочка? Зачаток кожи? Ничего подобного. Из него вырос зачаток нервной пластинки. Повторные опыты над лягушками, над тритонами и другими земноводными давали ту же картину. Были проделаны и более сложные эксперименты. И они приводили к тем же результатам. Например, у личинки тритона срезали слои клеток, из которых развивается хрусталик глаза, и пересаживали их на слои будущей кожи. Из клеток будущего хрусталика образовались клетки зачатка кожи. И наоборот. Если на место будущего хрусталика помещали пластинку будущей кожи, то из нее развивался зачаток не кожи, а хрусталика. Теперь можно сформулировать следующее важное положение: ведущая роль в образовании органов принадлежит не врожденным свойствам клеток, а влиянию тех частей зародыша, с которыми ткань будущих зачатков тесно соприкасается, которые являются для будущих зачатков органа их непосредственной, ближайшей средой. Это значит, что пересаженная ткань зародыша, откуда бы ее ни взяли, даст тот зачаток органа, – а в дальнейшем и полноценный орган, – который нормально должен был в этом месте развиться. Таков вывод из всего изложенного. Он и указывает путь, возможно самый действительный, к восстановлению органов. До известной степени даже нетрудно себе вообразить практически примерный ход операции. Нужно зародышевую ткань пересадить на тот участок тела животного или человека, где должен был находиться недостающий орган или где сохранился хотя бы его остаток. Раз органы даже в зачаточной стадии обладают такой способностью влиять на зародышевую ткань, что она превращается в тот орган, на чье место она пересажена, то это обстоятельство и следует использовать для восстановления утраченной части или всего органа. Так намечаются перспективы регенерации. Но тут же встает вопрос следующего порядка, вопрос очень существенный. Ведь всё время речь шла о зародышах, об эмбриональном периоде, о стадиях образования зачатков органов. Однако люди теряют органы или их части в результате ранений, травм, болезней не в зародышевом состоянии, а в детском, юношеском, зрелом возрасте. Какова здесь возможность образования новых органов? Можно ли восстановить из остатка бывшего органа – с помощью пересадки зародышевой ткани – утерянный орган? Профессор Попов из Института морфологии животных и хочет получить утвердительный ответ. В этом и заключается смелая идея ученого и его сотрудников. И она не беспочвенна. В опытах со взрослыми лягушками удалось добиться успеха. У них вырезали роговую оболочку глаза. На ее место прикрепляли пластиночку кожи, взятую у лягушечьей личинки. Через некоторое время пластинка кожи уже приобретала свойство роговицы: она утончалась, светлела, становилась прозрачной. В конце концов, никаких следов кожи у нее не оставалось. Получалась обычная роговая оболочка. Но так происходило только тогда, когда кожу брали у головастика, до превращения его в лягушку. Зато сама лягушка, которой пересаживали пластинку кожи, была взрослой. Вот это в данных опытах и являлось главным обстоятельством, весьма ценным фактом. Теперь исследовательская мысль идет дальше – от земноводных к человеку. 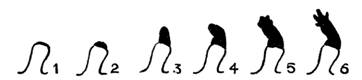 Последовательные стадии регенерации конечности у саламандры. Последовательные стадии регенерации конечности у саламандры.Ведь лягушки, тритоны – это сравнительно просто организованные живые существа. Дадут ли опыты с более высоко организованными животными, с млекопитающими, тот же результат? Это вопрос решающий, самый основной во всей проблеме. И нужно сказать, что уже имеются обнадеживающие данные. Их дали опыты над мелкими млекопитающими – крысами. Для исследований брались взрослые крысы. У них вырезали роговицу и на место удаленной прозрачной ткани накладывали кусочек кожи, а для прочности веки после операции сшивали на несколько дней, обычно на 3–4 дня. Кожу для пересадки получали от зародышей, извлеченных из крысиных самок за три-четыре дня до рождения. Чем кончились эти опыты? Приносили они экспериментаторам успех? Надо сказать, что опыты не всегда удавались. Операции чаще всего кончались безуспешно. Из каждых трех-четырех крыс только у одной пересаженная кожа теряла складки, свою полосчатость, становилась прозрачной, превращалась в роговицу. Всего тридцать процентов пересадок привели к получению из зародышевой кожи безукоризненной роговой оболочки. И всё же это была огромная удача, замечательное достижение, большое научное событие. Она показывала, что решение проблемы восстановления органов стоит на пути, который может привести к цели. Еще одно обстоятельство будет содействовать дальнейшему внедрению как в эксперименте, так и при возможном применении в медицинской практике нового метода регенерации. Это консервация зародышевой кожи. Способ, предложенный сотрудником профессора Попова Т. А. Бедняковой, заключается в том, что кожу помещают в сыворотку крови и держат там при температуре 4–6 градусов выше ноля. Оказалось, что при этих условиях зародышевая кожа способна долго храниться, не теряя своих свойств. Значит, можно делать запасы такой кожи и всегда иметь ее под рукой в желательном количестве. Надо полагать, что это поможет дальнейшей экспериментальной разработке проблемы. Конечно, от опытов с роговицей крыс еще далеко до опытов над высшими животными, и тем более далеко до операций на человеке, потерявшем частично или целиком тот или иной орган. Но глубокое изучение всех законов развития и восстановления органов, а затем овладение этими законами решат задачу. Тогда восстановление органов путем пересадки зародышевой ткани, вероятно, станет обычным вмешательством. Но это вопрос будущего. Пока же всякое разрушение органов человека, большую потерю его тканей можно, за самым малым исключением, восполнять одним только путем – хирургическим. Этим и занимается восстановительная хирургия. 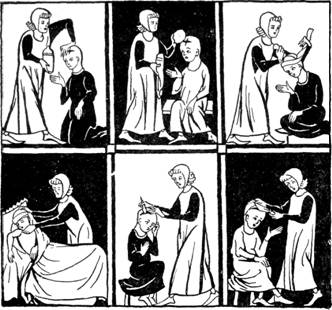 Операции в XIII веке. (Старинный рисунок.) Операции в XIII веке. (Старинный рисунок.)Тяжелые следыВеликая Отечественная война потребовала колоссального напряжения сил всей страны, в том числе и учреждений медико-санитарной службы. Советская медицинская наука с честью разрешила задачи, поставленные перед нею Родиной. Благодаря самоотверженной работе врачей и отличному оснащению медицинских учреждений всем необходимым, миллионам людей, защитникам советской Родины, была сохранена жизнь. Но у многих выздоровевших после тяжелых ранений остались значительные изменения, устранить которые было невозможно. Например, у бойца, получившего тяжелое ранение или ожог, образовался рубец значительной величины. Он стягивает лежащие под ним мышцы, что приводит нередко к искривлению туловища, сводит конечности. Переломы конечностей ведут часто к укорочению ног и рук. Человек может тогда ходить только опираясь на костыль или палку. Укороченная рука не позволяет выполнять достаточно хорошо работу. Конечно, если бы человеческий организм обладал такой же способностью к регенерации, как и организм тритонов, результаты были бы другие: на месте удаленных хирургом раздробленных кусков костей и размозженных кусков мышц из их остатков в ноге отросло бы столько костной и мышечной ткани, сколько нужно для образования конечности нормальной величины. Ни укорочения, ни хромоты, ни стягивания мышц рубцами, так называемой контрактуры, не образовалось бы. Но у человеческого организма нет такой способности к регенерации. При обычных условиях у него хорошими восстановительными качествами обладает главным образом соединительная ткань, а ее развитие дает лишь рубец. Что же, человек должен остаться навсегда инвалидом? Нет, тут на помощь приходит восстановительная хирургия, которая во многих случаях избавляет пострадавшего от угрозы инвалидности. В одну из ленинградских хирургических клиник поступил больной с давно зажившим переломом ноги, после которого конечность укоротилась на 18 сантиметров. На месте перелома образовалась костная мозоль. Ходить больной мог только опираясь на костыль. И это понятно, так как вместо целой бедренной кости у него остались лишь ее сросшиеся уменьшенные две половины. Часть кости в виде мелких кусочков пришлось удалить при операции.  Николай Алексеевич Богораз. Николай Алексеевич Богораз.Чем можно помочь больному в таком положении? Как бороться с укорочением кости? Надо разъединить сросшиеся обломки и вставить между ними взятую где-нибудь, обычно из другой конечности, костную пластинку. Но вставить кусок кости длиной в 18 сантиметров еще не значит получить хорошие результаты. Бедро должно обладать мощной опорной выносливостью, которую в такой мере не имеет пересаживаемая пластинка кости. И всё же врачи решили удлинить ногу до естественных размеров. Задача предстояла такая: удлинить кость и в то же время не прибегать к пересадке костной пластинки. Но разве подобная задача выполнима? Оказалось, что это, как ни странно, можно сделать. Есть операция, которая приводит к цели. Операция носит название: сегментарная остеотомия, – рассечение кости на сегменты. Ее предложил известный советский хирург профессор Богораз. Такая операция удлиняет бедро без пересадки. Операция заключается в том, что сросшуюся, укороченную кость рассекают на косые части, косые сегменты: два, допустим, из верхней, два из нижней половинки. Если один из обломков имеет большую длину, то из него можно получить три сегмента. Затем, при помощи специальных аппаратов, производят длительное вытяжение ноги. При этом мышцы тянут за собой эти сегменты, которые скользят своими косыми поверхностями один вдоль другого. Верхний конец каждого сегмента при вытяжении является как бы продолжением нижнего конца предыдущего. Получается цепь костных кусков, почти соприкасающихся между собой, что в результате позволяет образоваться между ними костным мозолям. Такую операцию и сделали больному, у которого было укорочение ноги на 18 сантиметров. Через несколько месяцев оперированный выписался из клиники. Он шагал, ступая обеими ногами по панели; костыли остались в клинике. Он шагал ровной, обыкновенной походкой. Восстановительная хирургия сделала свое дело. Прозрачная шапочкаОперация профессора Богораза – очень удачная операция. Она удивляет своим своеобразием, изобретательностью и в то же время простотой идеи. В этой операции участвуют кости, находящиеся в самой конечности. Это в известной мере облегчает задачу хирурга. Бывает так, что человек почти совсем не может ходить или ходит с большим трудом, так как его нога потеряла подвижность. Подобные случаи нередко имеют место, например, при туберкулезном поражении тазобедренного сустава. В этом суставе различаются суставная ямка таза и суставная головка бедра, входящая в ямку. Туберкулезная инфекция, поселившись в тканях сустава, постепенно разрушает суставную головку бедра. В сумке сустава тоже происходят болезненные изменения: сначала образуется так называемый воспалительный выпот, а потом появляются крепкие рубцы. Рубцы спаивают наглухо весь пораженный сустав. Разумеется, движений в таком суставе нет. Что же делать? Прежде хирурги ничего и не делали. Но советская наука решила и эту задачу. Сустав вскрывается, из него удаляются спайки и часть головки бедра, уже негодной для функции движений. На место поврежденной части головки пересаживается другая, крепкая, кость, взятая у трупа. Разумеется, подбирается труп человека соответствующего размера и возраста. И часто бывает успешный результат. Однако, во-первых, успех бывает не всегда, а, во-вторых, инфекция может переселиться и на новую кость. Вот если бы пересадить в этот тазобедренный сустав пластинку из материала, не поддающегося воздействию микробов и в то же время не менее прочного, чем кость, то результат был бы более верным. И хирурги нашли такой материал. Для его получения использовали достижения техники, создающей прочные и легкие материалы, новые тончайшие органические соединения. Например, имеется материал, найденный советскими учеными, – это так называемое органическое стекло, или – иначе – плексиглас. Из него отливают плоские листы, совершенно похожие на стекло по прозрачности; в то же время советский плексиглас несколько легче обыкновенного стекла, а главное, гораздо прочнее его. Прочность плексигласа настолько велика, что из него даже изготовляют броню для самолетов и смотровых щелей танков. Плексиглас хорошо обтачивается, пилится, полируется. Значит, из него легко изготовить какую угодно деталь любой формы, любого профиля. При кипячении он не меняет своих свойств. Кипятить же его следует для того, чтобы предупредить возможность попадания инфекции, чтобы убить микробов. 60-минутное пребывание в кипящей воде делает плексиглас стерильным. Вот этим плексигласом заинтересовались советские хирурги. После целого ряда опытов оказалось, что плексиглас очень удобен и для медицинских целей. Из него, например, можно сделать стерженек при операции образования носа у человека, почему-либо лишившегося носа. Если в черепе есть костный дефект, который нужно заполнить, например, разрушенная часть черепа, плексиглас очень подходит для этого. Интересная статья хабаровского профессора Дыхно была опубликована в 1948 году в журнале «Хирургия». В статье была описана операция с применением плексигласа. В клинику к профессору Дыхно поступил 17-летний юноша, который не мог ходить, потому что его правая нога была в согнутом положении подтянута к животу и не поддавалась выпрямлению. Туберкулезный процесс тазобедренного сустава превратил юношу в тяжелого инвалида. Профессор Дыхно сделал юноше операцию. Хирург проник ножом в тазобедренный сустав и увидел там костные сращения бедра и таза. Впадина сустава была как бы изъедена туберкулезом. Головка бедра, вследствие частичного разрушения, также потеряла свою форму. Профессор удалил костные спайки и рубцы. Пораженные части костей тоже пришлось удалить. На месте бывшей суставной ямки таза профессор выдолбил в толстом костном массиве таза новое углубление. Головку бедра хирург тщательно очистил от пораженного слоя; в результате этого она стала значительно тоньше. Это было плохо, так как она уже не обладала той прочностью, которой должна обладать кость, несущая на себе тяжесть туловища. Кроме того, по размеру она совершенно не подходила к выдолбленной впадине. Тогда профессор Дыхно увеличил эту головку бедра до нужной величины. Он надел на нее шапочку из плексигласа. Она была точно подогнана по размеру и по форме к головке. Через месяц оперированная нога полностью выполняла свои функции. Она свободно сгибалась и разгибалась. Больной стал ходить. Мастерство хирурга восстановило работу сустава. Юноша был избавлен от тяжких последствий недуга. Восстановленный путьОсколок мины ударил сержанта в левую руку. От боли он потерял сознание. Пришел он в себя на батальонном медпункте. Левая рука у самой подмышечной ямки была перехвачена резиновым жгутом, наложенным еще на передовой. В медсанбате приступили к операции. Раненый, находясь в состоянии наркозного сна, ничего не слышал из того, что говорили врачи. Врачи, обнажив рану, говорили о том, что им делать: ампутировать руку или, несмотря ни на что, попытаться сохранить конечность. Решили сохранить. У раненого удалили размозженные мускулы, осколки кости, засыпали во все углубления и складки раны стрептоцид, во избежание развития инфекции, и наложили повязку. Руку удалось спасти. Это было в 1944 году. Война окончилась. Сержант жил в Ленинграде, но работать, как раньше, слесарем на заводе уже не мог. Он стал инвалидом. Рука у него уцелела, но кисть висела, как плеть. Лучевой нерв не только был перебит осколком мины, но и лишился своих волокон на протяжении почти трех сантиметров. Между концами разорванного нервного ствола образовался промежуток. Нервы кисти были лишены связи с центральной нервной системой. Поэтому кисть руки превратилась, собственно, в простой придаток к туловищу, не способный ни к какой самостоятельной работе, вследствие крайней ограниченности движений. Кисть и пальцы руки были почти неподвижны. В 1946 году рука у него стала опять обыкновенной, нормальной рукой. Ее кисть не висела, как плеть, а выполняла любую работу. И если бы не глубокий шрам на плече и предплечье, который был виден, когда он закатывал рукав сорочки, нельзя было бы догадаться о недавнем травматическом параличе пальцев и кисти. Что же сделали с разрывом ствола лучевого нерва? Куда исчез промежуток в три сантиметра, эта пропасть, непреодолимая для передачи нервного импульса? Пропасть уничтожили мостиком из нервной ткани. Что же, это просто и легко сделать? Нет, такая операция очень сложна. Ведь еще несколько лет назад ее и не пытались делать. Она не удавалась и казалась невыполнимой. Советские же ученые и здесь добились успеха. Особенно большое значение имели в этой области труды профессора Анохина. Он разработал технику и способы восстановления прерванной нервной связи. Им же был указан материал для этой операции. Наиболее подходящими оказались нервы теленка. Извлеченные полосы нервных стволов теленка консервируют и сохраняют в. формалине. Перед операцией такой кусок консервированного нерва отмывают от формалина, чтобы не получилось раздражения формалином живой ткани. Сама операция заключается в том, что полоску нерва теленка нужного размера вшивают между разошедшимися концами поврежденного нервного ствола, заполняя ею отсутствующий участок. Накладывают, таким образом, мостик. И вот тут происходит удивительное явление. Сохранившаяся часть лучевого нерва, идущая от мостика к мозгу, не потеряла своей жизнеспособности, а та часть его, которая находится ниже места повреждения и идет от мостика к пальцам, уже перестала участвовать в нервном процессе. Она стала как бы мертвым нервом. Значит, пересаженная полоска являлась мостиком между живым и мертвым нервами. Что же у них может быть общего? Какая единая функция свойственна им? Да и сам формалинизированный мостик – разве это живая ткань? Какую жизненную роль он способен выполнить? Подобные вопросы вполне естественны. И, однако, соединение мертвой и живой ткани приводит к нужной цели. Нервы всей кисти от предплечья до пальцев начинают действовать. В них появляется способность вызывать сокращение мышц, и пальцам возвращается движение. Это в самом деле удивительно, но никакого чуда здесь нет. Здесь нет тайн, «нет воскрешения из мертвых». То, что восстанавливаются функции всего нерва, имеет объяснение не мистическое, а научное, физиологическое. Пересаженный мостик создал новые условия для той силы регенерации, которая, хотя и в ничтожной доле, но всё же имелась в нервной ткани. Регенерирует тот конец нервного ствола, который связан с мозгом, – конец живого отрезка нерва. Именно в его волокнах обнаруживается рост. Этот конец нервного ствола начинает удлиняться. Волокна его неуловимо медленно движутся по пути, проложенному для них мостиком, проникают в мостик, врастают в старое ложе и так же незаметно движутся всё дальше и дальше к мышцам, потерявшим способность сокращаться, – к мышцам кисти, а затем и пальцев. Так неподвижная часть конечности вновь обретает возможность получать нервные импульсы и двигаться. Проходят дни, недели, месяцы. Во всей кисти, до того почти неподвижной, застывшей и бессильной, появляется жизнь, сначала неощутимо, потом всё заметней. Начинают шевелиться и пальцы. Так было и у нашего раненого. Путешествующая кожаВсякий дефект на теле человека неприятен и нежелателен. Особенно тягостны дефекты, обезображивающие лицо. При ранении головы может быть разорван рот, уничтожена губа или обе губы, часть зубов и десен, размозжен нос… Потом, по мере заживления, на месте разрушенной ткани образуются грубые, стягивающие рубцы. Все эти дефекты не только удручают больного, но и нередко затрудняют питание. Может быть резко нарушена речь. Наилучший способ избавить больного от этого страдания – закрыть дефект пересаженной кожей. Если уже образовались рубцы, то их предварительно вырезают, чтобы приготовить, так сказать, площадку для пересадки. Но где же взять пересаживаемый материал – трансплантат? Это очень существенный вопрос. Взять его рядом, тут же на лице, было бы удобно, но это значит создать новый дефект, новый рубец. При большом дефекте заимствование на лице куска кожи крупных размеров еще более нежелательно. Нужно взять его с какого-нибудь другого места, где рубец после отсечения трансплантата будет не так заметен; например, с шеи, руки, ноги, живота. Но такая вырезанная полоска кожи погибнет, пока ее перенесут на лицо и она здесь приживет. В ней не успеют развиться и в нее не прорастут кровеносные сосуды, необходимые для ее питания. Она ссохнется, начнет отмирать. Совсем другое получится, если взять трансплантат с отдаленного участка кожи и не отрывать его от артерий и вен, – от организма. Но разве это осуществимо? Оказалось, что осуществимо. Такой способ пересадки, который объединял бы обе задачи, удалось выработать. Это явилось замечательным достижением медицины. Теперь можно было вырезать кусочек кожи почти в любом месте тела и доставлять его куда угодно без всякого опасения за омертвение трансплантата. Самое интересное в том, что кусочек кожи не переносили, а он как бы сам совершал путешествие от места своего естественного нахождения до места пересадки. В клинику был доставлен двадцатилетний железнодорожник. Хотя он был еще молод, но у него оказалась болезнь, которая обычно встречается только в пожилом возрасте. Он страдал так называемым варикозным расширением вен бедра. Варикозное – значит, мешкообразно расширенное и, в дальнейшем, склонное к изъязвлению. В клинику железнодорожник попал из-за последствий операции, которая была ему сделана три года назад. Тогда на правом бедре и колене у него вырезали кусок расширенной вены. Всё было сделано правильно, но послеоперационная рана плохо зажила, а на рубце образовалась большая язва, не поддававшаяся излечению. С этим незаживающим рубцом железнодорожника и приняли в клинику. Врачи детально ознакомились с состоянием больного. Стало ясно, что обычные меры лечения не дали бы успеха. Решено было вырезать рубец с язвой и закрыть рану свежей кожей, – прибегнуть к пересадке кожи. Рубец был значительных размеров; требовался, следовательно, и кожный трансплантат большой величины. Конечно, его можно было взять с другой, с левой ноги. Однако и там были расширены вены, может быть, не в такой степени, как на правой ноге, но всё же достаточной, чтобы сказаться отрицательно на питании кожи. Если же питание кожи несколько ослаблено, то, конечно, использовать ее для пересадки нет смысла, так как на ней может развиться язва. Надо было брать такой трансплантат, который подходил бы для этой цели. Тщательный осмотр больного показал, что наиболее подходящей является кожа спины. Оттуда и взяли трансплантат. Вернее, не взяли, а заставили его самого передвинуться. Сделали это следующим образом. Хирург наметил в подлопаточной области кожную площадку необходимого размера. Она представляла собой четырехугольник, имевший 12 сантиметров в длину и 5 сантиметров в ширину. Кожу, однако, не отрезали сразу, а только надрезали с двух длинных сторон. Затем тонким хирургическим ножом, помещенным в боковой надрез, отслоили, или, как говорят, отсепарировали эту площадку кожи от лежащих под ней тканей. Получилась пластинка кожи. Однако она не была отделена от остальной кожи спины; ее связывали два других, неотрезанных, края – короткие края четырехугольника. Затем хирург взял в руки иглу с продетой в нее шелковой нитью. Длинные отслоенные стороны кожной пластинки врач загнул раневой поверхностью внутрь и сшил их. Образовалось нечто вроде цилиндрика, круглого тяжа, похожего на ручку чемодана. Будучи сшитой именно в таком виде, внутренняя кровоточащая поверхность пластинки была защищена от попадания микробов, от инфекций. Может этот тяж отмереть, ссохнуться? Нет. Кровеносные сосуды, проходящие через два коротких неотрезанных края, прекрасно питали его. Если теперь пересечь один из этих краев, то длинный кожный тяж с этой стороны освободится и будет походить уже не на ручку чемодана, а на кругловатый стебель с одной ножкой. Он становится подвижным. Его можно согнуть на этой ножке в любую сторону. Теперь «стебель» мог начать путешествовать. На коже спины отмерили по направлению к ноге расстояние, равное длине «стебля», и сделали насечку – надрезали кожу в этом месте. Свободный, отсеченный конец «стебля» наклонили и вшили в насечку. Через несколько дней он прирос, и получилась снова «чемоданная ручка», только переместившаяся в сторону ноги на расстояние, равное своей длине. Так трансплантат сделал свой первый двадцатисантиметровый шаг. Мог теперь отмереть кожный тяж? Тоже нет. Он питался по-прежнему через свою неотрезанную ножку. А для чего вшили отрезанный край в насечку? Чтобы из надреза кожи вросли в «стебель» новые кровеносные сосуды. Тогда питание трансплантата опять будет обеспечено с двух сторон. Это очень хорошее питание, которое не позволит трансплантату ссыхаться и отмирать. Через некоторое время он снова мог передвинуться. Для этого отрезали вторую ножку и ее освобожденный конец, описавший дугу, вшивали в новую насечку, приготовленную опять на расстоянии длины «стебля». Это был второй шаг трансплантата к больному месту на ноге. Так, передвигаясь, «стебель» совершал намеченное врачом путешествие. От лопатки он добрался до бедра и колена правой ноги. Теперь его свободный конец вшили в насечку, сделанную рядом с границей дефектного, изъязвленного участка кожи. Трансплантат прибыл к месту назначения. Последний раз он стал похожим на ручку чемодана. Предстояла заключительная операция. Задняя ножка была пересечена. «Стебель» держался на одной ножке, вшитой в границу дефектного участка кожи. Его разрезали по длине шва, и «стебель» расправился. Из круглого он стал плоским и уже походил не на ручку чемодана, а на развернутый лоскут. К этому моменту старый рубец с язвой был удален, на его месте образовалась раневая поверхность, на которую и наложили развернутый лоскут «стебля». Трансплантат занял свое место. Наложенные швы укрепили его здесь навсегда. Пересадка была закончена. Что же стало с той раной на спине, которая образовалась на месте взятия трансплантата? Она к этому времени зажила. Хорош этот способ пересадки? Да, конечно, очень хорош. И тот ученый, кто его придумал, заслуживает большой благодарности, так как он дал врачам оружие в борьбе против обезображивания и страданий. Но и у этого способа имелся один довольно крупный недостаток. Пока «стебель» передвигался от пункта его образования до пункта назначения, приходилось много раз по дороге вшивать в кожу то одну ножку «стебля», то другую, много раз ждать приживления «стебля». Это делало путь трансплантата очень долгим и, следовательно, выполнение всей операции очень затяжным процессом. Иногда во время проведения этой операции наступали осложнения. Значит, надо было сократить продолжительность всей процедуры пересадки. Задача казалась трудной, сложной. И всё же мысль ученого, одушевленная желанием помочь больным, нашла решение. «Стебель» делал «шаги», он был «шагающим стеблем», весь путь он проделывал «шаг» за «шагом». Ускорить это движение можно было одним способом: посадить «стебель» на подвижную основу, дать «пешеходу» – стеблю – «транспорт». Транспортом могла быть рука. 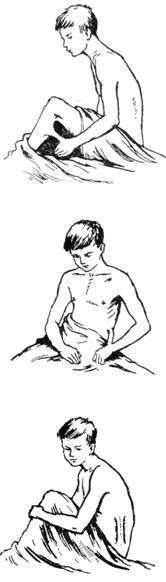 Пересадка кожи по Филатову (трансплантат). Пересадка кожи по Филатову (трансплантат).Так и сделали. Полоску кожи, превращенную в круглый тяж, в «чемоданную ручку», переводили со спины на живот, что требовало сравнительно немного времени, или «стебель» сразу же образовывали из кожи живота. Отсюда, с живота, один конец круглого тяжа пришивали к руке, обычно к коже нижней трети предплечья, несколько выше кисти. Когда этот край таким образом приживал к руке и кровоснабжение тяжа обеспечивалось, второй конец трансплантата отрезали от кожи живота и «стебель» держался только на предплечье. Теперь руку можно было поднести сразу же к тому месту, которое нуждалось в пересадке: к голени, щеке, носу, почти к любому участку тела. Итак, срок путешествия «стебля» резко сокращался. Вся операция облегчалась. Опасность осложнений также уменьшалась. Весь этот способ пересадки, и первоначальный и сокращенный, получивший признание во всем мире, носит название: пластика круглым мигрирующим кожным стеблем. Его ввел в хирургию ученый, окулист, профессор, академик Владимир Петрович Филатов.  Владимир Петрович Филатов. Владимир Петрович Филатов.Новый органВ один из дней августа 1943 года во время ожесточенных боев в полевой госпиталь доставили раненого воина Петра Сигаева. Осколок снаряда не причинил ему смертельных разрушений, непосредственно угрожающих жизни, но это было очень тяжелое ранение по своему расположению и по своим последствиям. Когда врачи разбинтовали голову раненого, то перед ними оказался человек с поврежденной половиной лица. Нижняя челюсть была переломлена в двух местах. Все зубы на ней, за исключением четырех, оказались выбиты, был размозжен язык. От языка остались обрывки тканей, которые тут же под новокаиновым обезболиванием пришлось отрезать вплоть до самого корня. Раненого эвакуировали в Москву. Когда он прибыл в Центральный институт травматологии, то состояние раненого ухудшилось. И это вполне понятно. Отсутствие языка постепенно подкашивало силы раненого. Без языка человек не может говорить, но гораздо большая беда в том, что без языка человек не может есть. Прием пищи у Сигаева был резко затруднен, разжевывание и проглатывание пищи были почти невозможны. Еду, даже в ограниченной степени, можно было принимать только лежа. В Институте травматологии раненого стали лечить. Прежде всего занялись его раздробленной челюстью. Через месяц после того, как удалось искусственным питанием несколько поднять силы больного, укрепить его, улучшить общее состояние, была произведена операция: все плотные рубцы в области перелома челюсти рассекли, челюсть вытянули вперед, чтобы она заняла нормальное положение, и наложили на нее гипсовую шину сроком на шесть недель. Когда нижняя челюсть была укреплена и срослась, на четыре уцелевших зуба и на верхнюю челюсть поставили протезы, позволявшие хорошо пережевывать пищу. Осколки нижней челюсти были удалены, а дефект кости устранен пересадкой хряща; подбородок образовали тоже с помощью пересаженного кусочка хряща. Так, шаг за шагом, хирурги восстанавливали лицо Сигаева. Оставалось самое трудное – язык. Врачи приняли единственно правильное решение – создать язык заново. Наиболее подходящим материалом для этого оказалась кожа, но нужен был большой кусок ее. Решено было трансплантат взять со спины. На спине, несколько пониже лопатки, приготовили филатовский круглый стебель. Но для функций языка одной тонкой кожи было мало. Поэтому пластинку кожи отсекли вместе с подкожной клетчаткой и с жировым слоем. Получился стебель почти нужной толщины. Путь для его путешествия выбрали самый короткий. Со спины стебель переместили на живот, а оттуда сразу на руку. Место на руке выбрали такое, что стоило только руку поднести к лицу, как стебель оказывался у рта. В ноябре 1946 года была произведена заключительная операция. Остаток корня языка прошили крепкой шелковой нитью и сильно, насколько было можно, натянули. С трудом работая инструментами в глубине полости рта, хирурги освежили раневую поверхность корня языка, – срезали образовавшиеся рубцы. Площадка для приема филатовского стебля была готова. Поднятая рука больного приблизила трансплантат к самому рту. Конец стебля распластали и образовавшийся плоский лоскут ввели в глубину ротовой полости. Его сшили там с верхней и нижней поверхностью корня языка. Одна ножка стебля находилась теперь на корне будущего языка, другая оставалась на руке. Чтобы больной не прикусил стебель, на зубы надели добавочный пластмассовый протез с так называемым повышенным прикусом, который мешал зубам сомкнуться. Три недели Сигаев держал у рта руку, прибинтованную к голове плотной повязкой; три недели хирурги наблюдали за оперированным. Кормили его только жидкой и полужидкой пищей, которую вводили через резиновую трубку. Всё шло гладко. Стебель прижил. Потом его отсекли на расстоянии восьми сантиметров от корня. На руке осталась меньшая часть стебля, которую вскоре удалили; во рту находилась его вторая часть, приросшая к корню языка. Таким путем образовался язык. Спустя еще две недели Сигаев уже не был немым. Это был человек с разборчивой и понятной всем речью. Он завтракал, обедал и ужинал, как здоровые люди. Высшим удовольствием Сигаева стало показывать язык соседям, демонстрировать его гибкость, подвижность. Все радовались за Сигаева, которому врачи вернули язык, почти не отличимый от нормального. Эта тонкая операция, великолепно сделанная профессором Михельсоном, является еще одной крупной победой советской восстановительной хирургии. Закрытый путьВ доме, где я живу много лет, недавно произошло несчастье. Мальчик Толя из соседней квартиры нечаянно выпил едкую щелочь, которую отец забыл убрать. Вызвали машину «Скорой помощи». Сделали всё, чтобы обезвредить выпитый яд, но беда была уже неустранима. Произошел ожог пищевода. Толю отправили в больницу. Принимать пищу через рот так, чтобы она продвигалась через обожженный пищевод, в котором слизистая оболочка представляет сплошную рану, оказалось невозможным. Но пострадавшего надо было кормить. Ему сделали операцию гастростомии. Это значит, что у него вскрыли стенку живота, а затем в желудке прорезали отверстие. Через отверстие в стенке живота и отверстие в желудке ввели резиновую трубку. Приставив воронку к наружному концу трубки, наполняли желудок пищей, разумеется, жидкой или очень размельченной. Чем кончаются такие случаи, когда кислоты или едкие щелочи сжигают внутреннюю поверхность пищевода? Кончаются они тем, что на месте уничтоженной ткани появляются рубцы… Рубцы постепенно уплотняются, стягиваются и суживают просвет пищевода. При незначительном сужении пищу, особенно жидкую, еще можно принимать. Она, хотя и с затруднением, но проходит. При сильном сужении пищевод становится непроходимым и для жидкой пищи. Пострадавший обречен всю жизнь питаться через трубочку в желудке. Существует еще одна причина возникновения непроходимости пищевода. Когда я учился в средней школе, у меня был товарищ по имени Саша. Как-то я остался у него обедать. За столом сидела семья Саши. Когда после супа подали жаркое, отец Саши отодвинул тарелку и сказал с недоумением: – Не понимаю, что такое. Опять пища у меня задерживается в горле. Мне трудно ее проглатывать. Потом он придвинул к себе тарелку и снова начал есть. Но, сделав два-три глотка, он с тревогой произнес: – Очень странно. Сегодня пища проходит еще хуже, чем вчера, чем в предыдущие дни. Спустя неделю я встретил Сашу; он куда-то спешил и был очень грустен. Я остановил его, и Саша сказал, что торопится в больницу к отцу. Потом я узнал, что у Сашиного отца врачи обнаружили очень тяжелую болезнь – рак пищевода – и он подвергся срочной операции. Заключалась она, как мне объяснил Саша, в том, что у больного вскрыли желудок и теперь вводят пищу через трубку. Иначе он мог умереть от голода, так как из-за опухоли в пищеводе глотание у него стало совсем затруднительным. Два месяца его поддерживало питание через трубку. Ничего другого врачи сделать не могли. Болезнь продолжала развиваться, и приблизительно через два месяца отец Саши умер от рака пищевода. Трудная задачаЕсть болезнь, называемая илеусом. При этой болезни возникает опасная для жизни непроходимость кишечника. Что предпринимают тогда врачи? Они вскрывают брюшную полость, разыскивают в тонких кишках то место, которое стало непроходимым, устраняют препятствие; рану зашивают, и пищевая масса снова проходит через кишечник. Почему же нельзя вскрыть пищевод, найти сужение и, вырезав его, зашить рану – словом, привести всё в должный вид? Дело в том, что оперировать на пищеводе – чрезвычайно трудная и ответственная задача. Объясняется это местонахождением пищевода, во-первых, и его функцией, во-вторых. Пищевод значительной своей частью проходит позади грудины: между легкими с плеврой, недалеко от сердца и вплотную у так называемого заднего средостения – задней части внутригрудной перегородки. Здесь в тесном соседстве помещаются жизненно важные органы, крупнейшие сосуды сердца. Нечаянное повреждение кровеносного сосуда в этих условиях означает смертельное кровотечение. Внесенная инфекция – верная гибель. Ведь операция при сужении пищевода, особенно при сужении, вызванном раковой опухолью, не пустяк, не молниеносная операция, а длительная, сложная, даже если рискнуть ее сделать. Конечно, всем хирургам она представлялась практически почти невозможной. Вот почему ее не сделали и отцу Саши. Кроме всего этого, вырезать часть пищевода еще недостаточно для нужного решения проблемы. При опухолях и рубцовых тяжах пришлось бы удалять стенку пищевода на таком большом протяжении, что работа пищевода всё равно восстановиться не могла бы, его функция прекратилась бы. Пищевод уже перестал бы быть пищеводом. Что же тогда делать? Как тогда питаться? Нужен был бы новый пищевод. А искусственный пищевод создать еще не умели. Оставалось одно – прорезать каналообразное отверстие в стенках живота и желудка, образовать свищ, так называемую фистулу, и питать больного через резиновую трубку. Введение же резиновой трубки в желудок, хотя и не давало больному умереть с голоду, но приносило ему большие огорчения. Такая жизнь угнетает человека, делает его инвалидом. Развитие медицинской науки в течение XIX века и высокий уровень ее в XX веке поставили перед хирургами проблему операции на пищеводе. Уже в 1904 году появились работы, доказывавшие возможность создания искусственного пищевода. Одним из первых, кто сумел произвести еще в 1908 году подобную операцию, был русский хирург, профессор Герцен. Однако самыми важными событиями в истории этой проблемы явились работы хирургов из Московского института имени Склифасовского, выполненные в советское время. Искусство восстановленияВ Институт имени Склифасовского в Москве поступил больной. Ему было 19 лет. Он приехал из Свердловска. Семь лет назад мальчик случайно выпил неочищенную соляную кислоту, приняв ее за воду. Сужение пищевода развивалось медленно, но неуклонно. Чтобы не допустить окончательного закрытия просвета, врачи бужировали, – особыми инструментами расширяли суживавшийся пищевод. Однако это мало помогало. Пришлось юноше согласиться на питание через фистулу желудка. В Свердловске пробовали помочь больному более основательно – сделать новый пищевод. Но операция не привела к успеху. В Институте имени Склифасовского юношу внимательно осмотрел профессор Борис Александрович Петров. На груди и шее юноши были видны рубцы – следы хирургического ножа. Через несколько дней юноша лежал на операционном столе. Хирург вскрыл брюшную полость в самой верхней части живота и извлек большой кусок тонкой кишки, длиной около 30 сантиметров. Точным и верным движением хирург пересек с обеих сторон этот отрезок кишки, отделив его, таким образом, от кишечника. Затем он сшил образовавшиеся два конца кишечника, восстановив его непрерывность. Потеряла ли извлеченная и отрезанная часть тонкой кишки всякую связь с кишечником? Нет, не совсем. В ней сохранялись некоторые кровеносные сосуды, шедшие из брызжейки. Брызжейка – это ткань, на которой внутри брюшной полости держится как бы подвешенным весь кишечник и в которой находятся питающие его артерии и вены. Если не сохранить ни одного кровеносного сосуда, то отрезок кишки, лишенный кровоснабжения, быстро омертвеет. Теперь, выделив этот отрезок из брюшной полости, хирург, с помощью специально изготовленных в институте инструментов, проделал под кожей передней поверхности грудной клетки, не нарушая целости кожи, особый ход. Инструменты были сконструированы очень остроумно и целесообразно. Пользуясь ими, хирург приподнял кожу, отслоил ее от нижнележащей ткани на всем протяжении от разреза на животе до левой ключицы и даже выше – до шеи. Образовался своеобразный подкожный тоннель. В этот тоннель хирург осторожно, но уверенно втянул весь приготовленный отрезок кишки. Он поместился в тоннеле, как в оболочке. Один конец кишки появился на шее у того места, где внутри шеи расположен верхний отдел пищевода. Теперь наступила вторая, не менее ответственная часть операции. Хирург вскрыл боковую поверхность шеи, нашел стенку пищевода, обнажил его и извлек, насколько это было возможно. Затем он вшил в него, в отверстие над местом сужения, край кишки, расположенной в тоннеле. Это был ее верхний конец. А нижний еще раньше вшили в желудок. 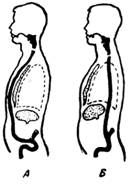 Искусственный пищевод из тонкой кишки. Искусственный пищевод из тонкой кишки.А – под кожей груди. Б – внутри грудной клетки. Отрезок тонкой кишки соединил, таким образом, начало пищевода с желудком. Так отрезок тонкой кишки стал пищеводом. Операция свердловскому юноше была произведена в 1942 году. До и после этого в Институте имени Склифасовского профессорами Петровым, Араповым, Розановым и другими хирургами было сделано несколько десятков, а теперь можно сказать и сотен подобных операций. Вслед за ними большое число таких же операций было произведено во многих городах Советского Союза. Способы, которыми пользовались наши хирурги, оказались наилучшими из всех, предложенных ранее. Они давали наибольший успех. После такого вмешательства резиновая трубка и свищ желудка становились очень часто излишними. Удовлетворились своими результатами советские хирурги? Нет, не совсем. В том же Институте имени Склифасовского, где особенно много занимались образованием искусственного пищевода, в операцию были внесены дальнейшие усовершенствования. И всё же хирурги не были полностью удовлетворены. Это была та творческая пытливость, которая не знает успокоения, для которой достижение – это только основание для нового шага вперед. В операции создания искусственного пищевода есть, помимо всего, одна сторона, с которой гуманность врача не может примириться. Это – психическая угнетенность больного. Если даже новый пищевод хорошо выполняет свои функции, а резиновая трубка и питание через свищ, так удручающие больного, отпадают навсегда, то и на шее после операции остаются неестественные рубцы, обезображивающие утолщения, искажающие внешность. Это далеко не маловажное обстоятельство для психики человека. Следует иметь в виду, что несчастные случаи, ведущие к сужению пищевода и, в дальнейшем, к операции, чаще всего встречаются у детей, у подростков. Проходят годы, дети становятся взрослыми. Операция, спасшая их, в то же время в известной мере уродует их внешность, их облик. Для юношей и девушек такой физический недостаток является, конечно, причиной тяжелых переживаний, можно сказать – сильной психической травмой. Советские хирурги не забыли об этой стороне операции, о том добавочном грузе страданий, который этот недуг, даже исправленный операцией, нес молодой жизни. Поиски врачей, вызванные глубоким раздумьем над судьбой человека, не оказались напрасными. Зимой 1947 года перед хирургом, профессором Розановым, в Институте имени Склифасовского лежала на операционном столе 22-летняя студентка-химик. Резиновая трубка находилась в свищевом ходе желудка. Теперь больной готовились сделать искусственный пищевод. Врач приступил к операции. Он сделал ее так, как давно тщательно обдумал и проверил на многочисленных опытах над животными. Через шесть недель больная покидала институт. Резиновая трубка, ранее введенная в желудок, отсутствовала. Никаких обезображивающих выпячиваний на шее, никаких шрамов, рубцов или иных следов пересадки кишки не было видно. Почему? Разве больной не устроили пищевода из тонкой кишки? Устроили, но искусственный пищевод шел не по передней поверхности грудной клетки, не в подкожном тоннеле. Он лежал вдоль своего естественного пути – внутри грудной клетки, позади грудины, рядом со ставшим ненужным, непроходимым прежним пищеводом. Это была операция исключительного мастерства и точности. Она выполнялась в сложнейших условиях. Мы уже знаем, что грозило хирургу в грудной клетке, где находятся жизненно важные органы. Выработанная советскими учеными для этой операции высокая техника, верный глаз, точность расчета, скрупулезная предусмотрительность и особенно новый метод наркоза – газовый наркоз, вводимый специальным способом прямо в дыхательное горло, помогли хирургу. Он сумел добиться своего. Как же была выполнена эта операция? Один конец кишечной петли, как и при прежних операциях, вшили в желудок. Для другого же конца петли не устраивали подкожного, идущего по передней поверхности грудной клетки, тоннеля, а поступали иначе. В грудобрюшной преграде, диафрагме, образовали отверстие, то есть открыли доступ в грудную полость, куда и ввели второй, свободный конец кишечной петли. После этого с большой осторожностью отыскали и несколько высвободили из окружающей ткани пищевод. В верхней части его определили рубцово-суженное место, делавшее пищевод непроходимым. Сюда, поверх этого сужения, подтянули кишечную петлю и свободный конец ее вшили в отверстие, произведенное в стенке пищевода. Отрезок кишки занял свое место вплотную с пищеводом, по соседству с остальными органами грудной клетки – легкими, сердцем, крупными артериями и венами. После наложения швов на грудобрюшную преграду операция закончена. Когда разрез на животе зажил, ничто, кроме рубца, не говорило о хирургическом вмешательстве. Больная внешне ничем не отличалась от остальных людей. Операция не только удалась, но была произведена с меньшим риском, чем прежде, когда пищевод прокладывался в подкожном тоннеле. Успех не был случайным. Он явился результатом упорного труда и смелых исканий. Дальнейшие операции, даже на пищеводе, пораженном раковой опухолью, давали нередко такой же замечательный результат и подтверждали правильность смелого новаторского решения советских хирургов. Наряду с хирургами Института имени Склифасовского, в области восстановительной хирургии прославились томский профессор А. Г. Савиных, московский профессор В. И. Казанский, хирург Института экспериментальной и клинической хирургии Б. В. Петровский, профессора А. И. Савицкий и В. А. Мельников, спасшие множество человеческих жизней своими оригинально разработанными операциями при тяжелейших формах рака на нижней части пищевода. Эти операции явились новым блестящим достижением советской хирургии. 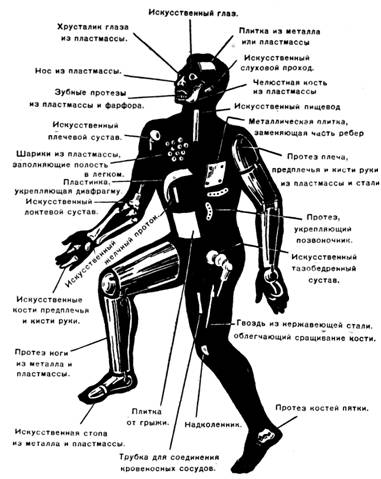 Протезы из металла и пластмассы Протезы из металла и пластмассыКраткий итогМы рассказали далеко не о всех возможностях современной восстановительной хирургии, а лишь о некоторых. Рассказали не только о возможностях, но и о практическом их воплощении. Они достаточны для справедливой оценки великих усилий, огромных успехов советских ученых в этой области медицины. Успехи восстановительной хирургии восполняют в известной мере отсутствующую у человеческого организма способность к регенерации, восстановлению утраченных органов. Так современная медицинская наука смело вторгается в законы природы, совершая, казалось бы, невозможное. Мы законно гордимся тем, что и в этой области медицины наиболее значительные успехи достигнуты нашими советскими хирургами. К таким успехам принадлежит и особый аппарат для сшивания сосудов, сконструированный в Институте имени Склифасовского инженером В. Ф. Гудовым, врачами П. Андросовым, М. Ахалаем и другими. Этот аппарат не только улучшает и упрощает сложную операцию искусственного пищевода или хирургического лечения грудной жабы и всех других труднейших операций, но и приближает осуществление возможности пересадки целых конечностей и даже жизненно важных внутренних органов. Вспомним, что с замечательной проницательностью говорил великий хирург прошлого века Н. И. Пирогов. Вот его слова: «Для хирургии настала бы новая эра, если бы удалось скоро и верно соединять кровеносные сосуды». Эта новая эра настала. Она обещает дальнейшие огромные успехи в хирургии. |
|
||
|
Главная | В избранное | Наш E-MAIL | Добавить материал | Нашёл ошибку | Другие сайты | Наверх |
||||
|
|
||||
