|
||||
|
|
Часть 3Острые и хронические осложнения при диабете Глава 10Гипергликемия и кетоацидоз Как мы уже отмечали, диабетические осложнения подразделяются на хронические и острые, или неотложные, состояния. Хронические осложнения – прежде всего поражения мелких сосудов и нервов ног, почек и глазного дна, а также крупных кровеносных сосудов – развиваются в течение длительного времени, от нескольких лет (при высоких сахарах) до десятилетий; при хорошо компенсированном диабете они могут не появиться до глубокой старости. Острые осложнения развиваются в течение минут, часов или дней и грозят инвалидностью либо смертью. Поэтому человек с диабетом в первую очередь должен контролировать острые осложнения – гипо– и гипергликемию, последняя из которых ведет к кетоацидозу. В этой главе мы рассмотрим механизм возникновения гипергликемии и кетоацидоза. Эти сведения необходимы больным, страдающим диабетом I типа. Гипергликемия – это такое состояние больного диабетом, когда сахар в крови слишком высок. Сразу возникает вопрос: насколько высок? Какой уровень глюкозы в крови, измеренный аналитическим путем, следует считать объективным признаком гипергликемии? Если говорить о серьезной гипергликемии, то ее нижний порог равен 13,2—15 ммоль/л. В случае легкой гипергликемии такого однозначного ответа дать нельзя. С одной стороны, считается, что сахар необходимо удерживать в пределах 8 ммоль/л, максимум – 10 ммоль/л (для пожилых людей), и тогда последнее значение нужно считать порогом легкой гипергликемии. С другой стороны, для людей старше шестидесяти лет сахара 11—12 ммоль/л не рассматриваются как катастрофические; хотя, конечно, лишние три-четыре единицы работают на хронические осложнения, эти осложнения развиваются не слишком быстро по причине диабета, и пожилой больной может дожить жизнь и с частыми сахарами 11—12 ммоль/л. Для молодых, как отмечалось выше, такие сахара крайне нежелательны, и, чтобы подчеркнуть это, мы еще раз напомним о нормах глюкозы в крови: 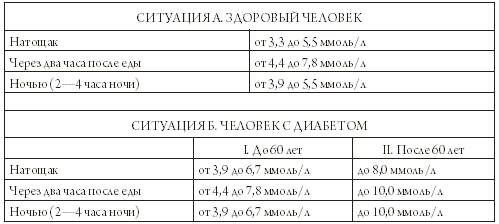 Взглянув на приведенные выше цифры, мы можем сделать такую качественную оценку: сахара 10 ммоль/л – это не очень хорошо, 13 ммоль/л – плохо, а больше 15 ммоль/л – совсем плохо. Казалось бы, эти данные, полученные в результате анализа крови на сахар, нам ни к чему – ведь мы способны ощутить физиологически состояние «плохо» без всяких анализов. Нет, это не так! В отличие от гипогликемии высокий сахар практически не ощущается, и мы можем чувствовать себя вполне нормально при сахарах 16—20 ммоль/л в течение многих лет, если такое состояние становится слишком частым или постоянным. Есть, однако, признаки, по которым можно установить, что сахар крови повышен: 1. Частое мочеиспускание (полиурия), выделение сахара с мочой (это явление называется глюкозурией), большая потеря воды с мочой. 2. Как следствие полиурии и глюкозурии – сильная постоянная жажда. 3. Пересыхание рта, особенно ночью. 4. Слабость, вялость, быстрая утомляемость. 5. Потеря веса. 6. Возможны тошнота, рвота, головная боль Причина – недостаток инсулина и, значит, повышенный сахар. Концентрация глюкозы в крови превышает почечный порог, сахар начинает выделяться с мочой, стимулируя частое мочеиспускание – через каждые полтора-два часа. В результате организм теряет влагу и обезвоживается, что вызывает неутолимую жажду. Вместе с мочой мы теряем не только воду и сахар, но также полезные вещества – соли натрия, калия, хлориды и так далее; результат – слабость и потеря веса. Все эти процессы идут тем быстрей, чем больше глюкозы в крови – а ее уровень может достигать очень значительных величин, порядка 26—28 ммоль/л. Таковы признаки длительной многодневной гипергликемии и глюкозурии. Что же происходит дальше? Гипергликемия и глюкозурия провоцируют развитие кетонурии и кетоацидоза. Механизм их таков. Сахара в крови много, инсулина мало, и в результате сахар не попадает в клетки. Клетки начинают голодать и посылают сигналы о своем бедственном состоянии. На эти сигналы откликается печень: раз сахара в клетках не хватает, нужно взять его из накопленных в печени запасов. В печени содержится сложный сахар гликоген; он начинает расщепляться до глюкозы, и эта дополнительная глюкоза опять-таки поступает в кровь, увеличивая и без того высокую концентрацию сахара. Но инсулина по-прежнему мало, и значит, клетки по-прежнему голодают, продолжая требовать энергию. Начинается утилизация накопленных в организме жиров; жир начинает расщепляться, образуя при этом так называемые кетоновые тела. Кетоновые тела – тоже источник энергии для организма; они способны обеспечить питание клеткам, так как могут проникать в них без посредничества инсулина. Но, попадая в кровь, кетоновые тела нарушают кислотный баланс, который в человеческом организме должен выдерживаться в исключительно жестких рамках: допустимые значения Ph составляют от 7,38 до 7,42. (Мы полагаем, что читатели знакомы с обозначением Ph показателя кислотности – ведь он фигурирует даже на упаковке мыла.) Обратите внимание: диапазон «нормальных» сахаров 4—8 ммоль/л, но наш организм способен выдержать такие экстремальные концентрации глюкозы в крови, как втрое больше «нормального максимума» (24 ммоль/л) и вдвое меньше «нормального минимума» (2 ммоль/л). Правда, в последнем случае мы ощутим сильные признаки гипогликемии и скорее всего потеряем сознание, но, во всяком случае, не умрем. С кислотностью ситуация гораздо более жесткая; она не может отклоняться даже на десять процентов от диапазона 7,38—7,42. Результаты отклонения таковы: Ph = 7,20 – исключительно тревожный признак; Ph = 7,05 – предкоматозное состояние, необходимо вводить внутривенно раствор соды; Ph = 7,00 – наступает кома; Ph = 6,80 – наступает смерть. Итак, кетоновые тела попадают в кровь, а затем – в мочу и начинают выводиться вместе с мочой (это явление называется кетонурией). Что такое кетоновые тела? Под этим названием медики объединяют три типа веществ: ацетон, бета-оксимасляную кислоту и ацетальдегид. Ацетон обнаруживается легче всего (например, по запаху), и его появление в моче является признаком серьезного неблагополучия. Это означает закисление внутренней среды организма или кетоацидоз; кетоацидоз ведет к коматозному состоянию и смерти. Отметим, что сходные процессы идут в организме здорового человека при длительном голодании, только причина его – не недостаток инсулина, а отсутствие пищи, в первую очередь углеводов. Точно так же клетки взывают о помощи, мозг дает команду использовать запасы сахара из печени, и это – первая линия обороны от голодной смерти. Затем организм отступает на вторую линию обороны: используются запасы гликогена, накопленные в мышечной ткани, а когда они исчерпаны, начинает использоваться жир – со всеми описанными выше последствиями. Наступает так называемый «голодный кетоацидоз». Вернувшись к нашим диабетическим проблемам, мы можем теперь констатировать: появление сахара в моче – первый тревожный сигнал, говорящий о том, что ваш диабет не скомпенсирован; появление ацетона в моче – второй тревожный сигнал, а проще говоря, набат, верный признак того, что декомпенсация диабета поставила вас на грань диабетической (кетоацидозной) комы. Проконтролировать появление ацетона в моче можно с помощью специальных полосок (о них будет рассказано в части четвертой); кроме того, по мере развития кетоацидоза вы ощутите следующее: 1. Запах ацетона изо рта (он похож на запах прокисших фруктов). 2. Быстрое утомление, слабость. 3. Головную боль. 4. Снижение аппетита, а затем – отсутствие аппетита, отвращение к пище. 5. Боли в животе. 6. Возможны тошнота, рвота, понос. 7. Шумное глубокое учащенное дыхание. При наличии трех первых признаков еще остается надежда справиться с кетоацидозом самостоятельно; остальные четыре – показатели для срочной госпитализации. Вызывайте «Скорую помощь» и отправляйтесь в больницу. Как мы уже говорили, главная, основная и единственная причина диабетического кетоацидоза – недостаток инсулина. Но дыма без огня не бывает, и потому нам нужно перечислить ситуации, которые ведут к недостатку инсулина. 1. Употребляемый больным инсулин – некачественный (например, замороженный), в силу чего он не оказывает необходимого действия. Вывод: не надо пользоваться испорченным инсулином. 2. Неправильное отношение больного к своему заболеванию – отказ от диеты, нерегулярное введение инсулина, самовольное уменьшение дозы, замена одного препарата другим. 3. Больной отказывается вводить инсулин. Увы, бывает и такое… 4. Любая нестандартная ситуация: болезнь (особенно инсульт, инфаркт, гнойные инфекции – вплоть до обычной простуды или гриппа), воспалительный процесс, беременность, случаи хирургического вмешательства (операции). Необходимо помнить, что при болезни инсулин «работает» не так, как вы привыкли. Например, повышение температуры тела на один градус сверх тридцати восьми градусов разрушает двадцать процентов инсулина. Вот почему при заболевании необходимо увеличивать дозу инсулина. Отметим, что во время болезни, при резком повышении температуры, кетоацидоз может развиваться очень быстро, за один день; утром вы еще относительно здоровы, а вечером – ацетон в моче и кома. 5. Любое сильное волнение, нервные переживания, психические травмы, стресс. Но кроме этих причин есть еще одна, о которой мы скажем особо: несвоевременное обращение к врачу больного с начинающимся инсулинозависимым сахарным диабетом. К сожалению, это нередкий случай, тоже приводящий к кетоацидозу, причем до того больной на протяжении нескольких недель испытывает все характерные симптомы гипергликемии. Насколько же надо не любить себя, чтобы не обратиться к врачу при столь явном сигнале неблагополучия?.. Поэтому мы еще раз напомним о признаках сахарного диабета. У ВАС ПЕРЕСЫХАЕТ РОТ? ВЫ ОЩУЩАЕТЕ СИЛЬНУЮ ЖАЖДУ? ВЫ МНОГО ПЬЕТЕ И НЕ МОЖЕТЕ НАПИТЬСЯ? ВЫ ПРОСЫПАЕТЕСЬ НОЧЬЮ, ЧТОБЫ ВЫЙТИ В ТУАЛЕТ? ВЫ НАЧАЛИ ХУДЕТЬ? СРЕДИ ВАШИХ РОДСТВЕННИКОВ ЕСТЬ ДИАБЕТИКИ? В ТАКОМ СЛУЧАЕ – НЕ МЕДЛИТЕ! ВЕСЬМА ВЕРОЯТНО, ВЫ БОЛЬНЫ И НУЖДАЕТЕСЬ В СРОЧНОЙ ПОМОЩИ ЭНДОКРИНОЛОГА. Тот факт, что в наше время диабетики сравнительно редко умирают от кетоацидозной комы, служит слабым утешением. Во-первых, от комы все-таки умирают, и еще не так давно, в восьмидесятых годах, в США от диабетического кетоацидоза ежегодно погибали четыре тысячи больных диабетом. Во-вторых, если врачи и «вытащат» вас из комы, воспоминания об этой процедуре останутся самые неприятные. Достаточно сказать, что за пару суток вам введут столько инсулина, что при обычной норме его хватило бы на неделю. Рассмотрим теперь, что же вам необходимо делать, дабы избежать гипергликемии и кетоацидоза. В обычных, так сказать, «штатных» ситуациях вы предохраняетесь от высоких сахаров инсулином и диетой или диетой и сахароснижающими препаратами. Лекарство нужно принимать своевременно и в назначенной дозе, диету соблюдать, а при ее нарушении – снижать сахар дополнительным инсулином и физической нагрузкой. Теперь обратимся к типичным «нештатным» ситуациям. Если вы заболели, если сахар повысился, но ацетона в моче нет, необходимо увеличить дозу «короткого» инсулина на 10% общей суточной дозы. Альтернативный вариант: не меняя дозу пролонгированного инсулина, делайте инъекции «короткого» по 4 ЕД каждые 4—6 часов весь период болезни. Следите за появлением ацетона в моче с помощью полосок; если ацетон появился, необходимо измерить сахар в крови – с помощью полосок или глюкометра. Можно действовать наоборот, измеряя сахар в крови; тогда проверку на ацетон в моче производят при значениях сахаров более 14 ммоль/л. Если сахар высокий и в моче появился ацетон, необходимо увеличить дозу «короткого» инсулина на 20% общей суточной дозы. При этом вы должны принять меры, чтобы избежать другой опасности – гипогликемии. Ешьте понемногу мед, сладкое, варенье; если нет аппетита, пейте соки, чтобы частично скомпенсировать действие инсулина. Разумеется, все выпитое и съеденное учитывайте по хлебным единицам. Полезно обильное питье – до 4—5 литров жидкости в сутки, причем один литр – подслащенной воды или чая. Иногда помогают содовые клизмы, которые ставятся дважды в день – четыре столовые ложки соды на литр воды (при такой же температуре воды, какова температура тела в данный момент). Эти процедуры рекомендуется проводить три дня – если только не появятся угрожающие симптомы (боли в животе, рвота, понос), при которых необходима срочная госпитализация. Если вы попали в больницу (неважно, в эндокринологическое, терапевтическое или иное отделение), вы или ваши родственники должны сразу же проинформировать врачей о вашем неотложном состоянии и попросить, чтобы вам измерили сахар и ацетон. Еще раз напомним и особо подчеркнем: несмотря на отсутствие аппетита во время болезни, вы должны есть или хотя бы пить сладкое, учитывая введенные углеводы по хлебным единицам. Помните: ВО ВРЕМЯ БОЛЕЗНИ НЕЛЬЗЯ ОТМЕНЯТЬ ИНСУЛИН ИЛИ УМЕНЬШАТЬ ЕГО ДОЗУ! При диабете II типа тоже может развиться кетоацидоз – по тем или иным причинам (например, в случае инсульта или инфаркта миокарда). Тогда врач отменяет таблетки и переводит больного на инсулин на весь период болезни. Глава 11Гипогликемия Гипогликемия – состояние, возникающее при пониженном уровне сахара у больных диабетом I и II типа. Больные ИЗСД более подвержены гипогликемии, так как получают инсулин, непосредственно влияющий на концентрацию глюкоэы в крови, в результате чего диабет у них лучше компенсирован. Итак, что же происходит при гипогликемии? Она наносит удар по важнейшему из наших органов, по головному мозгу. Мозг, как и прочие ткани и органы нашего тела, состоит из клеток, называемых в данном случае нейронами. Мозг, обеспечивающий функционирование человеческого организма на подсознательном уровне, а также наши сознательные реакции и процессы мышления, устроен чрезвычайно сложно и тонко. В частности, его клетки-нейроны очень чувствительны к питающим веществам, которые доставляются в них кровью, и отличаются интересной особенностью, уже отмечавшейся ранее: глюкоза попадает в них без помощи инсулина. Мнится, что сама природа «устроила» мозговые клетки так, чтобы максимально защитить их от голодания, будто выделив их и подчернув их особую важность среди прочих тканей организма. Есть инсулин, нет инсулина – нейронам безразлично; была бы глюкоза в достаточном количестве, и наш мозг будет работать без сбоев. Но если глюкозы мало, это обстоятельство тут же вызывает энергетическое голодание мозговых клеток. «Тут же» надо понимать в самом буквальном смысле: бедствие занимает не часы, как при развитии кетоацидоза, а считаные минуты – собственно говоря, от одной минуты до трех-пяти. Ограничение притока глюкозы дезорганизует окислительно-восстановительные процессы в нейронах, и мы погружаемся в сумеречное состояние, когда не способны ни отчетливо мыслить, ни контролировать свои действия. Затем мы теряем сознание, и от времени этой глубокой гипогликемической комы зависит, произойдут ли в мозгу только функциональные изменения или же более глубокие – органические, дегенеративные. Первый вопрос, который возникает у нас, формулируется точно так же, как в случае гипергликемии: каков допустимый порог глюкозы крови, только на этот раз не верхний, а нижний? Ответ будет таким же, как в предыдущем случае: точной границы не существует. Считается, что гипогликемия возникает про концентрации сахара в крови менее 3,3 ммоль/л, но это значение нельзя рассматривать как абсолютную границу по следующим причинам: 1. Гипогликемия возникает не только при низком содержании сахара, но и при резком его падении (так называемая «ложная» гипогликемия). Если уровень глюкозы снижался плавно, то больной может хорошо себя чувствовать даже при сахарах 2,5—3,3 ммоль/л. С другой стороны, известны случаи, когда гипогликемия наступала в результате резкого снижения концентрации глюкозы с 20—22 ммоль/л до 11 ммоль/л, а ведь 11 ммоль/л – это высокий сахар! 2. С возрастом и с привычкой жить при несколько повышенных сахарах порог гипогликемии может подниматься. Так, если в начале заболевания он составляет 4 ммоль/л, то через двадцать лет может подняться до 6 и даже до 8 ммоль/л; таким образом, некоторым больным в возрасте 60—70 лет лучше держать сахар на уровне 8—10 ммоль/л. Эти сведения достоверны, и мы подтвердим их описанием двух случаев, произошедших с одним из авторов данной книги – с тем, который болен диабетом. Первый случай: видимо, произошло резкое падение сахара, и признаки гипогликемии были сильны – в частности, имели место потливость и головокружение. Измеренный с помощью глюкометра сахар крови был 3,3 ммоль/л или несколько больше, если учитывать погрешность глюкометра. Во втором случае признаки гипогликемии были слабыми – ни потливости, ни головокружения, только легкое чувство голода. Сахар крови составлял 2,4 ммоль/л, то есть значительно меньше, чем в первом случае. Теперь давайте разберемся с признаками гипогликемии. В отличие от состояния с повышенным сахаром их нельзя не заметить; тут вам не понадобятся никакие приборы, хотя и они могут принести некоторую пользу. Итак, эти признаки: ФАЗА НОЛЬ: легкое чувство голода – настолько легкое, что вы даже не можете понять, ложное ли оно или истинное. Именно на этой стадии надо постараться перехватить гипогликемию, и тут помощь полосок или глюкометра поистине бесценна. Вы измеряете сахар и видите, что он равен 8 ммоль/л; значит, ситуация нормальная, и чувство голода не является признаком гипогликемии. Действительно, через три-пять минут это чувство исчезает. Но если измерение дает величину 5 или 4 ммоль/л, то вы движетесь к гипогликемии. Надо начинать есть, причем достаточно взять сахара или сока на 2ХЕ, а все остальное добавить яблоком, молоком, хлебом, несладким пирогом. ПЕРВАЯ ФАЗА: чувство голода отчетливо выражено. Тут же измерить уровень глюкозы в крови и есть! На этот раз – сахар или лимонад на 4—5ХЕ, а затем добавить фруктами, молоком, хлебом. Если не успели, ощутите следующее: потливость (прошибает холодный пот), слабость (ноги становятся «ватными», появляется «дрожь в коленях»), сонливость, учащенное сердцебиение, головная боль, нарушение координации поведения (окружающие заметят, что вы внезапно и сильно побледнели). Может проявиться не весь этот «букет», но слабость, дрожь и потливость будут обязательно – ведь мозг, защищаясь, дает команду печени «пустить в дело» глюкагон, а эндокринным органам – «выбросить» кортизол и адреналин, которые тоже способны повысить сахар в крови. Пот и дрожь – это реакция на выброс адреналина. На этой стадии и перехватывают гипогликемию, так как признаки явные, но вы еще вполне владеете своими чувствами и способны разжевать и проглотить сахар. Но лучше, если у вас всегда будет приготовлено сладкое питье типа фанты или пепси – пить легче, чем жевать. ВТОРАЯ ФАЗА: двоится в глазах, кожа – очень бледная и влажная, иногда – онемение языка, всегда – неадекватность поведения (больной начинает «пороть чушь»), иногда – агрессивность. Известны случаи, когда больные в таком состоянии совершали жуткие поступки. Пока вы еще не потеряли сознание и способны глотать – глотайте! Лучше сладкую жидкость, чем твердую пищу. На этой стадии СОВЕРШЕННО НЕОБХОДИМО перехватить гипогликемию, так как в ином случае наступит третья фаза. ТРЕТЬЯ ФАЗА: заторможенность, потеря сознания, кома. Теперь вы уже не способны сами оказать себе помощь и остается надеяться на окружающих. События могут развиваться по следующим сценариям: А. Рядом с вами – дома, на работе или на улице – есть человек, понимающий, что с вами произошло. Он не может заставить вас есть и пить, так как вы лежите без сознания и глотательный рефлекс утерян. Но он должен вытащить изо рта зубные протезы (если они имеются); очистить рот от пищи; не пытаться кормить вас и не лить вам в рот сладкую воду, но заложить под язык кусочек сахара; вызвать «Скорую помощь», обязательно пояснив, что диабетик потерял сознание. В таких случаях «Скорая» приезжает быстро; врач первым делом вводит вам в вену препарат чистой глюкозы, вас отвозят в больницу, выводят из коматозного состояния, а дальше – как повезет. Б. Понимающего человека рядом с вами нет, окружающие вызывают «Скорую», и пока она едет, пока врач разбирается, что же с вами случилось, вы вполне можете скончаться. Во всяком случае, длительная гипогликемическая кома существенно отразится на ваших умственных способностях. Надо сказать, что некоторые диабетики, еще ни разу не побывав в коме, тем не менее ведут себя как клинические идиоты. Вот реальный случай. Двое приятелей: здоровый – З., и диабетик – Д, люди образованные, инженеры, выпивали по маленькой на квартире диабетика. Маленькая кончилась, им захотелось добавить, и они отправились в магазин, где с Д. случилась гипогликемия. З. знал, что его друг – диабетик на инсулине, но на этом его знания о диабете кончались; он увидел, что приятель бледнеет и начинает пороть чушь (ПЕРВАЯ ФАЗА), но, что надо делать в таком случае, оставалось для него тайной за семью печатями. Самое поразительное, что у Д. не было с собой сахара, и он даже не сказал З., что надо к у п и т ь сахар или бутылку лимонада (ведь они находились в магазине!). Вместо этого Д. побледнел еще больше и, по словам З., «стал оседать на пол как мешок с сеном». К счастью, квартира была близко, и З. успел дотащить приятеля к жене. Диабетик уже онемел (ВТОРАЯ СТАДИЯ), но глотать еще мог, и жена отпоила его сладким чаем. Забавная история, не так ли? А вот и вывод из нее: диплом инженера не прибавляет человеку ума. Зато в каком-то смысле появляется гарантия от последствий гипогликемической комы – ведь если ума нет, то его никак не лишишься. Продолжим наш анализ и перейдем к рассмотрению причин гипогликемии. 1. Избычное введение инсулина. Это довольно редкий случай, хотя инженер Д., о котором говорилось выше, вполне способен на такой самоубийственный эксперимент. 2. Задержка с едой. Это возможная ситуация, так как бывает, что неудобно есть – например, на улице, на собрании или в театре. В самом деле, смотреть «Лебединое озеро» и жевать бутерброд как-то не принято, но на такой случай имейте с собой сладкие леденцы, шоколадные конфеты, печенье. Не лучший выход из положения, но все же… 3. Съедено мало углеводов. Трудно представить такое, если человек находится в «штатной» ситуации, то есть занят привычным трудом или отдыхом – ведь количество углеводов на каждый прием пищи «подогнано» как раз под такой режим нормального функционирования. Однако чего не случается… 4. Злоупотребление алкоголем. Алкоголь через несколько часов снижает сахар. Если вы пили дома, без последующей физической нагрузки, и под рукой у вас есть сладкий чай, мед, лимонад и тому подобное, ситуация еще не так страшна. Но представьте, что вы пили в гостях, просидели там часа четыре, а потом еще час добирались домой – пешком и в транспорте, в толчее и жаре. Вероятность того, что вас «прихватит» в автобусе или на улице, близка к единице. 5. Излишняя физическая нагрузка. Эта «нештатная» ситуация как раз и является самой частой причиной гипогликемии. Ваш режим – то есть количество углеводной пищи и дозы инсулина – выверен для типичных и стабильных физических нагрузок, причем даже в этом случае возможны неприятности – например, инсулин ввели неправильно, а сахара взяли и повысились. Если же в игру двух факторов «пища – инсулин» вмешивается третий – «нештатная физическая нагрузка», то учесть все три обстоятельства уже сложно. В части четвертой мы поясним, как это делается, но глобальная тактика такова: ешьте! Помните: ПРИ ГИПОГЛИКЕМИЧЕСКОЙ КОМЕ ВАМ ГРОЗИТ БОЛЬШАЯ ОПАСНОСТЬ, КОТОРАЯ НАДВИГАЕТСЯ БЫСТРЕЕ, ЧЕМ ПРИ КЕТОАЦИДОЗЕ! ПРИ ГИПОГЛИКЕМИЧЕСКОЙ КОМЕ МОГУТ ПОГИБНУТЬ НЕРВНЫЕ КЛЕТКИ! МИНУТА ГИПОГЛИКЕМИЧЕСКОЙ КОМЫ ОПАСНЕЕ, ЧЕМ ДВЕ НЕДЕЛИ ВЫСОКИХ САХАРОВ! Отметим, что наступление гипогликемии ощущается по перечисленным выше признакам, но некоторые лекарства способны ослабить эти признаки, и больной уже не чувствует первых сигналов понижения сахара. К таким препаратам относятся бета-блокаторы – например, анаприлин (обзидан). Перейдем теперь к способам лечения (или купирования) гипогликемии. Мы уже говорили о них несколько раз, но сейчас дадим самые подробные рекомендации по этому важнейшему вопросу. Прежде всего напомним, что нельзя купировать гипогликемию мороженым, шоколадными конфетами и пирожными, так как это жирные продукты (мороженое вдобавок холодное), а жир и холод замедляют всасывание. Гипогликемия развивается столь стремительно, что для ее предотвращения вам нужны продукты с «моментальным» сахаром. Вот когда вы справитесь с признаками бедствия, тогда нужно использовать продукты с «быстрым» и «медленным» сахаром, чтобы блокировать вторую волну гипогликемии. Если вы вовремя перехватили гипогликемию (на нулевой или первой фазе), то признаки первой волны быстро исчезнут – за 5—10 минут. Рассмотрим тактику купирования гипогликемии. 1. Используйте продукты с «моментальным» сахаром: сахар кусковой или сахарный песок – из расчета 12 г = 1 ХЕ (надо быстро съесть 5—6 кусков сахара или 2—3 столовые ложки сахарного песка); мед – 2—3 столовые ложки; сладкий напиток собственного приготовления (чай, разведенное в теплой воде варенье или мед); изюм, виноград, сок виноградный или яблочный, квас (полный стакан, 200—250 мл.). 2. Приняв сахар, съешьте яблоко и полежите 5—10 минут, дожидаясь, когда признаки гипогликемии исчезнут. 3. Итак, вы предупредили острый приступ с помощью продуктов, содержащих чистый сахар. Он начинает всасываться уже в ротовой полости и через 3—5 минут стремительно повысит уровень глюкозы в крови. Но вы еще не купировали гипогликемию полностью: от съеденного сахара глюкоза в крови быстро повысится, а потом начнет падать, так как инсулин продолжает действовать. Чтобы скомпенсировать эту вторую волну гипогликемии, вы должны съесть что-нибудь с «медленным» сахаром на 1—2 ХЕ – лучше всего один-два бутерброда с черным хлебом. Возможен и такой вариант: одно яблоко, один бутерброд с булкой (или печенье, галеты), один-два бутерброда с хлебом. Самая оптимальная тактика купирования гипогликемии такова: 1. В качестве продукта с «моментальным» сахаром использовать свежий виноград, изюм или мед с теплым чаем. 2. Для предотвращения второй волны использовать яблоко, печенье и продукты с «медленным» сахаром – бутерброды с черным хлебом; 3. Когда все угрожающие признаки ликвидированы, закусить капустой. Для чего? После гипогликемии сахар повышается (защитная реакция организма плюс съеденные вами продукты), и это повышение может достигать величин 12—15 ммоль/л и держаться часами. Капуста (морковь, зеленый салат) содержит много балластных веществ, которые замедлят скорость всасывания и не позволят сахару крови подняться слишком высоко. Если же дело дошло до обморока, то лечить вас будут так. 1. Инъекция в вену – струйное (то есть медленное и плавное) введение 60—80 мл сорокапроцентного растворя глюкозы. Соответствующий препарат глюкозы бывает в аптеках, но ввести его в вену, да еще струйно – задача для профессионала. Обычно это делает врач «Скорой помощи» или медсестра. ВАЖНЫЕ ПРИМЕЧАНИЯ: 1а. Для непрофессионалов (для ваших родственников) предназначен другой препарат – глюкагон, который тоже продается в аптеках. Глюкагон в виде раствора вводится под кожу (так же, как инсулин) или внутримышечно. Ваши родственники вполне способны сделать вам такую инъекцию, оказав неотложную помощь. (Отметим, что термин «глюкагон» появляется в нашей книге дважды – так называются упомянутый выше препарат и гормон, секретируемый альфа-клетками поджелудочной железы. Не путайте их.) 1б. Если вы находитесь на грани потери сознания, но еще способны глотать, то вам необходимо теплое сладкое питье. Если глотать не можете, ваши родственники должны положить вас на бок, очистить рот от пищи, извлечь зубные протезы, сунуть под язык сахар, внимательно следить, чтобы вы не прикусили язык, и ждать «Скорую помощь». 2. Если после первой инъекции вы не пришли в сознание, вам введут внутривенно еще 40—50 мл. раствора глюкозы, а затем отправят в больницу. 3. Если вы не пришли в сознание после второй инъекции, в больнице вам начнут вводить с помощью капельницы пятипроцентный раствор глюкозы. Имейте в виду, что внешние проявления кетоацидозной комы (высокого сахара) и гипогликемической комы (низкого сахара) очень похожи. Но гипогликемия – более острая ситуация, чем кетоацидоз, поэтому врач «Скорой помощи» первым делом введет вам глюкозу – и будет прав, даже если у вас кетоацидоз, а не гипогликемия. Разбираться, что с вами случилось, некогда: если гипогликемия, то врач пытается спасти вашу жизнь и разум, а если кетоацидоз, то лишний сахар не слишком ухудшит ваше состояние. Потеря сознания, коматозное состояние – это тяжелая гипогликемия. Возможна более легкая ее форма, когда глюкоза в крови падает не столь низко и не столь быстро, так что организм успевает справиться с ней сам – за счет выброса сахара из печени. В дневное время не следует дожидаться, пока организм использует свои резервы – нужно не медлить и помочь ему в купировании гипогликемии. Но в ночное время, когда вы спите и не способны контролировать свое состояние, организм борется с гипогликемией один на один. Вот почему ночные гипогликемии особенно опасны; ведь вы можете ощутить только их скрытые признаки в виде сновидений. Вам будут сниться кошмары, так называемые «пищевые сны», вызванные чувством голода, а утром вы проснетесь в поту, с головной болью и высоким сахаром. Сахар после гипогликемии всегда повышается за счет высвобождения гликогена из печени – это защитная реакция организма. Несколько более высокий сахар, чем обычно, держится пять-восемь часов, и увеличивать дозу инсулина из-за этого не нужно. Что является причиной ночных гипогликемий? Ведь ночью вы не испытываете физических нагрузок, так что самый частый повод к таким состояниям вроде бы отсутствует. Это – ложное мнение; если вы интенсивно поработаете вечером, часов до девяти-десяти, а поедите в одиннадцать (причем без учета того, что вы, например, вскапывали огород), то в два-три часа ночи вас может настигнуть гипогликемия. Значит, вечером вы должны либо уменьшить дозу инсулина, либо очень плотно поесть, либо сделать и то и другое, сообразуясь с обстоятельствами. Что касается прочих причин ночных гипогликемий, то они те же самые, что были изложены выше: слишком много ввели инсулина, слишком мало или не вовремя поели, выпили спиртного. Итак, мы констатируем, что ночные гипогликемии особенно опасны, и потому существует определенная тактика борьбы с ними. 1. Не вводить инсулин после 23 часов (а если все-таки делаете инъекцию, то доза должна быть минимально необходимой). 2. Есть на ночь что-нибудь с «медленным» сахаром на 1—2 ХЕ: вечерний стакан молока, вечерний бутерброд с черным хлебом, то и другое плюс немного мороженого. 3. Помнить, что ложиться спать нужно с сахаром крови 7—8 ммоль/л. При сахаре меньше 5,7 ммоль/л риск ночной гипогликемии составляет 70%. 4. Если вы спите вдвоем, то жена (муж) больного (больной) должна знать о возможности ночной гипогликемии и разбудить вас при первых же признаках беспокойного сна. К сожалению, есть категория больных, которые не ощущают признаков надвигающейся гипогликемии и теряют сознание сразу; у некоторых же диабетиков чувствительность к этим признакам со временем ослабевает. Это очень существенное обстоятельство: во-первых, такие больные должны обязательно контролировать сахар с помощью тест-полосок или глюкометра, ибо гипогликемия «налетает» на них подобно внезапному урагану; во-вторых, им необходимо сразу же вводить под кожу или внутримышечно глюкагон; в-третьих, они должны отказаться от определенных видов деятельности – вождения автотранспорта, работы на станках и тому подобного. В главе 5 мы говорили о правах диабетиков, но кроме прав у них есть обязанность: не представлять в моменты внезапного затмения опасности для окружающих. Мы сформулируем это следующим образом: ТОЛЬКО ТОТ ДИАБЕТИК, КОТОРЫЙ ХОРОШО ПРЕДЧУВСТВУЕТ ПРИБЛИЖЕНИЕ ГИПОГЛИКЕМИИ, МОЖЕТ ВЫПОЛНЯТЬ РАБОТУ, ОТ КОТОРОЙ ЗАВИСИТ ЖИЗНЬ ДРУГИХ ЛЮДЕЙ. Чтобы предупредить приступ гипогликемии, диабетик всегда должен иметь с собой пять-десять кусков сахара или небольшую бутылку сладкого напитка (фанта, пепси), яблоко, сладкое печенье и три-четыре бутерброда с черным хлебом. Такова наша «аптечка скорой помощи», и ее обширность определяется тем, что не всюду и везде удобно хрустеть сахаром или есть бутерброды. Но отхлебнуть лимонад и сунуть в рот печенье можно на улице, в транспорте и даже во время театрального представления. К этой аптечке надо еще добавить карточку (носить в бумажнике или в дамской сумочке), на которой написано, что вы – диабетик. На карточке должен быть ваш адрес, марка и доза вашего инсулина, фамилия лечащего врача и его телефон, а также просьба срочно доставить вас в эндокринное отделение больницы по такому-то адресу. Описанные выше меры предосторожности следует предпринимать тем больным, которые получают инсулин или сахароснижающие препараты. При диабете II типа тоже бывают гипогликемии, хотя не так часто, как в случае ИЗСД. Теперь нам надо ответить на самый последний вопрос, который вы давно собираетесь задать: нельзя ли вообще избежать гипогликемий, даже в том случае, если вы получаете инсулин? Как правило, можно, если речь идет о тяжкой гипогликемии с потерей сознания, то есть о третьей фазе или даже о второй. Но легких гипогликемий (фазы нулевая и первая) вы не избежите; если вас пытаются уверить в обратном, не принимайте это всерьез. Бояться признаков гипогликемии не надо – нужно вовремя реагировать на ситуацию и знать: чем лучше скомпенсирован ваш диабет, тем больше вероятность гипогликемий (причем самая большая вероятность возникает при частых подколках «коротким» инсулином, то есть в случае базис-болюсной терапии). На первый взгляд такое заявление выглядит парадоксальным: гипогликемия – признак хорошей компенсации! Какая же она в таком случае «хорошая»? Но вдумайтесь в это определение. Хорошая компенсация означает, что вы балансируете в узком диапазоне нормальных сахаров – примерно от 4 до 8 ммоль/л. Это балансирование производится не поджелудочной железой, тончайшим «устройством» с обратной связью; вы делаете это сами, с помощью «подручных» средств: инсулина, диеты, глюкометра, учета физических нагрузок. Способны ли вы (плюс все эти средства) в точности смоделировать сложнейшие биохимические процессы, которые происходят в вашем организме? Разумеется, нет. При хорошей компенсации вы будете ошибаться двояким образом: иногда уровень сахара в вашей крови будет больше 8 ммоль/л, а иногда – меньше 4 ммоль/л. Последний случай и есть гипогликемия. Что же происходит при плохой компенсации? В этом случае больной живет при высоких сахарах: натощак у него 10—11 ммоль/л, а после еды – 16—20 ммоль/л. Разумеется, вероятность гипогликемии меньше, зато с пугающей быстротой развиваются хронические осложнения. Отсюда вывод: не надо стремиться к сахарам 4—6 ммоль/л, как у здоровых людей; вы достигнете вполне хорошей компенсации, если натощак у вас будет 6,7 ммоль/л, а после еды – 7,8—8,5 ммоль/л. И еще один вывод: НЕ НАДО БОЯТЬСЯ ЛЕГКИХ ПРИЗНАКОВ ГИПОГЛИКЕМИИ; НАДО ЛОВИТЬ ИХ И ЗНАТЬ, КАК БЛОКИРОВАТЬ НАДВИГАЮЩЕЕСЯ БЕДСТВИЕ. ЛАТИНЯНЕ ГОВОРИЛИ: КТО ПРЕДУПРЕЖДЕН, ТОТ ВООРУЖЕН. ПУСТЬ МУДРОСТЬ ДРЕВНИХ ПОСЛУЖИТ ВАМ РУКОВОДСТВОМ К ДЕЙСТВИЮ. Глава 12Хронические осложнения 1. Долговременное негативное влияние диабетаОсновная причина поздних хронических осложнений при диабете – поражение кровеносных сосудов и периферической нервной системы. При избытке сахара в крови страдают стенки сосудов и нервные волокна; проникая в них, глюкоза превращается в вещества, которые являются токсичными для этих тканей. В результате происходят изменения, нарушающие нормальную работу органа, в котором имеется много мелких сосудов и нервных окончаний. Если же больной удерживает сахар крови в пределах допустимых величин (6,7—8,0 ммоль/л), то поздние диабетические осложнения не возникают. Это не успокоительная формула, а реальность, подтвержденная многими примерами; многим больным удавалось избежать осложнений путем компенсации диабета. Одним из первых врачей, еще в двадцатых годах указавшим на исключительно важную роль компенсации, являлся американец Эллиот Проктор Джослин; в России эту идею развивал наш крупнейший эндокринолог В.Г.Баранов. В Соединенных Штатах Фондом Джослина учреждена особая медаль с надписью «Victory» («Победа»), которая выдается больному диабетом, прожившему тридцать лет без осложнений. Значит, такое возможно! Но вернемся к нашей основной теме. Сеть мелких кровеносных сосудов наиболее развита в сетчатке глаза и в почках, а нервные окончания подходят ко всем органам (в том числе к сердцу и мозгу), но особенно много их в ногах – и именно эти органы и части тела наиболее подвержены диабетическим осложнениям. В первую очередь страдают глаза, почки и ноги, но, чтобы разобраться с этими вопросами, нам необходимо освоить несколько медицинских понятий. При описании осложнений используется следующая терминология: слово «диабетическая», затем название органа, в котором наблюдаются нарушения, плюс окончание «патия» – иначе говоря, патология или нарушение. Таким образом, мы определим термины: ДИАБЕТИЧЕСКАЯ АНГИОПАТИЯ – общий термин, означающий сосудистые нарушения вследствие диабета («ангио» означает «сосуд»); РЕТИНОПАТИЯ – поражение сетчатки глаз («ретина» – сетчатка); НЕФРОПАТИЯ – поражение мелких сосудов в почках («нефрос» – почка); НЕЙРОПАТИЯ – поражение периферических нервов: двигательных (контроль сознательных движений), вегетативных (управление непроизвольными движениями) и чувствительных (контроль ощущений); ПОЛИНЕЙРОПАТИЯ – поражение многих периферических нервов в любой части тела; АВТОНОМНАЯ НЕЙРОПАТИЯ – поражение нервов в области определенного органа (например, в области сердца, что ведет к тахикардии); ДИАБЕТИЧЕСКАЯ СТОПА – ноги, на которых вследствие диабета наличествуют кожные изменения, изменения в суставах и нервных окончаниях (не обязательно язвы; первый признак такой стопы – частичная потеря чувствительности). Среди перечисленных выше терминов наиболее общим является диабетическая ангиопатия: так называют поражение мелких или крупных кровеносных сосудов (соответственно выделяются диабетическая микро-и макроангиопатия). В отличие от острых диабетических осложнений хронические развиваются не минуты, не дни, а в течение месяцев, годов, десятилетий. Причина их, как отмечалось выше, одна: повышенный сахар в крови. Значит, если диабет хорошо скомпенсирован, развитие хронических осложнений можно задержать или почти предотвратить; «почти» в том смысле, что поражение мелких и крупных кровеносных сосудов так или иначе происходит с возрастом, и даже отлично компенсированный диабет что-то добавит к нему. Наша задача – сделать так, чтобы эта «добавка» являлась как можно менее значительной. Напомним, что кроме диабета (точнее – повышенного сахара) на поражение сосудов «работают» холестерин и курение. Холестерин, о котором мы говорили в главе 9, откладывается на стенках кровеносных сосудов и вначале замедляет ток крови, а затем может закупорить сосуды холестериновыми «бляшками» – что, собственно, и называется атеросклерозом. Следовательно, у диабетика сосуды находятся под двойным прессом, а у курящего диабетика – под тройным. В данном случае эффект от курения примерно такой же, как от высоких сахаров. Чтобы закончить с холестерином, отметим, что далеко не у всех диабетиков холестерин повышен; чаще это наблюдается при диабете II типа. Этот показатель необходимо проверять один-два раза в год, и, если уровень холестерина высок, диета усложняется – надо исключить животные жиры (сливочное масло, сало, сливки, жирные сорта сыра, икру – см. главу 9). Имеются препараты для эффективного снижения холестерина (зокор, липантил 200М, мевакор, лескол), но все эти средства действуют только в тот период, когда их принимают. Разумеется, можно принимать их постоянно, но эти лекарства дороги: месячный курс обойдется вам примерно в 30—50 долларов. Так что решайте сами: курить или не курить, есть жирное или не есть. После этих предварительных замечаний давайте совершим мысленную прогулку, рассмотрев в процессе нее негативное влияние диабета на те или иные наши органы. Это влияние сильно сказывается на одних органах и меньше затрагивает другие. Давайте продвигаться сверху вниз, так сказать, от головы к ногам, обозревая все, что нам встретится по дороге, с точки зрения возможных неприятностей. 1. ГЛАЗА – при диабете поражается сетчатка, диабет может служить причиной катаракты (помутнение хрусталика), глаукомы (повышение внутриглазного давления) и полной слепоты (изменения сетчатки). 2. НОС, ГЛОТКА, УШИ страдают при диабете менее всего. 3. ЗУБЫ – все заболевания в полости рта, включая пародонтоз, язвенный стоматит, гингивит развиваются усиленными темпами; возможно расшатывание и раннее выпадение здоровых зубов. Нередки случаи, когда диабет выявляется именно в зубоврачебном кабинете, куда пациент приходит с жалобами на опухшие десны и шатающиеся зубы. 4. СЕРДЦЕ поражается диабетом; изменяется сердечная мышца, изменения в сосудах за счет высокого сахара и холестерина приводят к ИБС, ишемической болезни сердца (недостатку кровотока). Кроме того, поражение нервной системы вызывает нарушение кровяного давления и автономную нейропатию сердца (что проявляется в виде учащенного пульса – тахикардии). 5. ЛЕГКИЕ непосредственно от диабета не страдают, но, так как сопротивляемость организма снижена, у диабетиков может возникать туберкулез легких – в результате заражения или активизации скрытых очагов болезни. 6. ЖЕЛУДОК И КИШЕЧНИК – их диабет отчасти затрагивает. Во-первых, бывает диабетическая энтеропатия, приводящая к расширению желудка и плохой регуляции процессов пищеварения, к запорам и поносам; во-вторых, случается очень редкое и тяжелое осложнение, связанное с нервными нарушениями, атония сфинктера (результат – недержание кала). Возникновение язвенной болезни диабет не инициирует. 7. ПЕЧЕНЬ – при плохой компенсации диабета нарушается ее нормальное функционирование, печень увеличивается. 8. ПОЧКИ напрямую поражаются диабетом, следствием чего является диабетическая нефропатия (в дальнейшем – просто нефропатия). 9. ПРЕДСТАТЕЛЬНАЯ ЖЕЛЕЗА диабетом не затрагивается. 10. МОЧЕВОЙ ПУЗЫРЬ – на появление камней диабет не влияет, но способствует инфекционным заболеваниям мочевого пузыря. Из-за возникающих нервных нарушений диабет может явиться косвенной причиной атонии мочевого сфинктера (результат – недержание мочи). 11. ФУНЦИИ ПОЛОВОЙ СИСТЕМЫ угнетаются при диабете; у мужчин он приводит к импотенции (причем психическая лечится, а физическая – нет), у женщин возможны самопроизвольные выкидыши, преждевременные роды, внутриутробная гибель плода. Причины все те же – высокий уровень глюкозы в крови. 12. ПРОЦЕСС БЕРЕМЕННОСТИ И РОДОВ у женщин-диабетиков сильно осложнен. Беременные, страдающие сахарным диабетом, нуждаются в обязательном наблюдении двух специалистов – эндокринолога и акушера; кроме того, необходим самоконтроль семь раз в день с помощью глюкометра (сахар крови должен поддерживаться на том же уровне, что у здоровых людей). 13. НОГИ И СТУПНИ страдают при диабете из-за поражения сосудов и нервов. Возможный результат – трофические язвы, гангрена, потеря конечностей. Кроме того, ступни и ногти подвержены грибковым заболеваниям. 14. СУСТАВЫ в большей степени, чем у здорового человека, подвержены таким процессам, как отложение солей; кроме того, возможны диабетические изменения суставов. 15. НЕРВНАЯ СИСТЕМА безусловно страдает при диабете из-за высокого сахара крови и недостаточного кровоснабжения, что является причиной многих указанных выше заболеваний. 16. КРОВЕНОСНАЯ СИСТЕМА поражается диабетом напрямую, что, в свою очередь, инициирует все указанные выше заболевания. Кровяное давление у диабетиков обычно повышенное. Отметим, что дополнительным фактором, стимулирующим при диабете поражение кровеносных сосудов, является курение. Итак, вы воочию убедились, что диабет является столь серьезным нарушением функций человеческого организма, что его отдаленные последствия в лучшем случае неприятны, а в худшем – смертельны. Но между этими двумя полюсами, между лучшим (неприятности с зубами, суставные боли, легкое онемение ног) и худшим (смертью) находится нечто среднее, но весьма трагическое: потеря зрения, нижних конечностей, болезнь почек. Или столь же трагический треугольник, в котором оказывается больной, страдающий одновременно диабетом, ожирением и гипертонией. Воистину стоит постараться компенсировать свой диабет, сбросить лишний вес, соблюдать диету, бросить курить, не бояться инсулина, шприца и гипогликемии! В результате вы сохраните то, что еще можно сохранить, не сделаетесь инвалидом и сможете вести достойное человеческое существование. Иная альтернатива крайне неприятна, а в некоторых случаях мучительна. К счастью, диабет не инициирует раковых заболеваний, а рациональная диета, соблюдение режима, отказ от курения, регулярный прием витаминов и минеральных веществ даже снижают среди диабетиков случаи заболевания раком. Больные диабетом нередко доживают до преклонных лет, причем статистические исследования этого вопроса в будущем могут привести к весьма оптимистическим результатам: не будем забывать, что современные инсулины и средства контроля диабета появились не так уж давно, лет пятнадцать-двадцать назад, а значит, они существенно повлияли на жизнь тех больных ИЗСД, которым сейчас менее сорока лет. Рассмотрим подробнее, чем грозят человеку с диабетом наиболее распространенные осложнения и как следует предохраняться от них. 2. Сердечно-сосудистые заболеванияДля того, чтобы разобраться с сердечно-сосудистыми болезнями – гипертонией, стенокардией, ишемией, инфарктом миокарда, инсультом и так далее, – нам придется поговорить о сосудах и сердце. Сердце – это полый мышечный орган, безостановочно работающий насос, который на протяжении десятилетий перекачивает ежеминутно около пяти с половиной литров крови. Кровеносные сосуды нашего организма эластичны и могут быть уподоблены шлангам с гибкими, эластичными, но непроницаемыми для крови стенками. Однако с течением лет стенки артерий, в которых кровь «прогоняется» под большим давлением, могут быть повреждены, и особенно часто это происходит в местах соединений и ветвлений, где крупная артерия распадается на более мелкие, а те, в свою очередь, на капилляры. Наш организм может лишь частично справиться с такими повреждениями: он не способен восстановить в первозданном виде гибкую стенку сосуда, а может только «заштопать» повреждение рубцовой тканью – весьма прочной, но, к сожалению, не эластичной. В результате сосуды становятся менее гибкими и менее способными расширяться под давлением крови; этот процесс распространяется на соседние участки, вызывает новые повреждения и соответственно образование рубцовой ткани. Выше была описана метаморфоза кровеносных сосудов, которая неизбежно происходит при естественном старении организма. Но есть ряд факторов, которые ускоряют данный процесс, и мы их сейчас перечислим. 1. Высокое кровяное давление, высокий уровень сахара и холестерина в крови, а также курение ускоряют образование рубцовой ткани. Четыре указанных обстоятельства приводят к повреждению клеток, выстилающих сосуды изнутри; между клетками образуются разрывы, стенка сосуда становится проницаемой, а проникающий в стенку холестерин вызывает ее дополнительное повреждение. Наш организм отвечает на это образованием рубца или холестериновой «бляшки», которая может частично или полностью перекрыть просвет сосуда. 2. Доказано, что высокий уровень сахара крови независимо от уровня холестерина, привычки к курению и повышенного давления способствует увеличению проницаемости стенок сосудов. Сужение мелких кровеносных сосудов, как мы уже отмечали ранее, называется микроангиопатией, а сужение крупных – макроангиопатией. Микроангиопатия более характерна для диабета I типа, а макроангиопатия – для диабета II типа, поскольку в данном случае возраст больного обычно более сорока лет, и диабетические осложнения накладываются на возрастные. Образование рубцовой ткани в сосудах является необратимым процессом, который можно приостановить, но не повернуть вспять; это коварное явление, поскольку его симптомы проявляются лишь в момент значительного повреждения сосудов. Что же происходит в таком случае? Cужение кровеносного сосуда, питающего определенный орган или часть тела, приводит к ишемии – иными словами, к местному малокровию. Если такие явления наблюдаются в области сердца, может возникнуть спазм сердечных артерий – приступ стенокардии, типичной болезни пожилого возраста, которую еще называют «сердечной жабой». Спазм артерии и склеротические изменения ее стенки приводят к образованию сгустков крови (тромбов), закупоривающих кровеносный сосуд. Если происходит внезапная и полная закупорка коронарной артерии, это ведет к нарушению питания и омертвению (некрозу) участка сердечной мышцы – к инфаркту миокарда. При нарушении кровоснабжения мозга возникает другое заболевание – инсульт или «удар». Участок мозга, лишенный постоянного притока крови, повреждается или гибнет, последствием чего могут быть быстрая смерть или разнообразные нарушения от потери речи, некоторых двигательных и других функций до полного паралича и невменяемости. Наиболее часто происходит ишемический инсульт, причиной которого является атеросклероз – нарушение кровотока в сосудах, ведущих к мозгу, из-за повышенного уровня холестерина. Другой тип инсульта, геморрагический (мозговое кровоизлияние), обусловлен такими факторами, как разрушение хрупких кровеносных сосудов в мозгу под действием высокого кровяного давления. Согласно современным понятиям развитие ангиопатий, приводящее, в частности, к поражению сосудов, питающих мозг, или сердечных артерий и возникновению сердечных болезней, обусловлено у диабетиков такими обстоятельствами, как гипергликемия, высокий уровень холестерина, гипертония и генетическая предрасположенность к сердечно-сосудистым заболеваниям. Роль последнего фактора еще недостаточно ясна – известно, что имеется несколько генов, играющих решающую роль в наследовании склонности к ангиопатиям, но механизм этого явления пока что изучается. Мы уже упоминали, что во многих случаях к диабету добавляется гипертония или повышенное кровяное давление. В начале раздела говорилось о том, что высокое давление изнашивает и повреждает кровеносные сосуды; следовательно, этот фактор риска, ведущий к инфарктам и инсультам, нужно контролировать с такой же тщательностью, как и сахар крови. В главе 17 мы поговорим об этом подробнее, рассмотрим степени гипертонии и приборы для измерения давления, а сейчас перейдем к проблемам лечения и профилактики. Сердечно-сосудистые заболевания: лечениеи профилактика.1. Имеется множество препаратов и методов, предназначенных для прогнозирования и лечения ИБС, а также для лечения последствий инфаркта и инсульта. Так, например, в зависимости от состояния вашего сердца стоит раз в год или чаще снимать электрокардиограмму – для проверки, не начались ли ишемические явления. Мы не будем обозревать все эти методики и огромный аптечный прилавок лекарств, а рассмотрим комплекс общих мер, снижающих риск сердечно-сосудистых заболеваний. 2. Разумеется, первым необходимым условием является компенсация диабета. В дальнейшем, рассматривая вопросы, связанные с глазами, ногами, почками и так далее, мы будем считать, что компенсация диабета, как основная мера лечения и профилактики, подразумевается сама собой. 3. Следует нормализовать давления крови. Для этого применяются все способы, рассмотренные далее в пунктах 4—7, а также широкая гамма препаратов, наиболее известными и распространенными из которых являются эналоприл, энвас, энап, аккупро, ренитек, коринфар, моноприл, арифон. 4. Полным людям необходимо сбросить вес и всем без исключения употреблять меньше животных жиров с целью понижения уровня холестерина. Если уровень холестерина не поддается регулированию с помощью диеты, приходится обратиться к лекарствам – к упоминавшимся выше зокору, липантилу и другим. 5. Никотин сужает кровеносные сосуды и, следовательно, способствует повышению давления крови. Давление также повышается от алкоголя. Вывод ясен: бросить курить и умеренно употреблять спиртное. 6. Ешьте меньше соли – излишне соленые блюда и продукты также ведут к развитию гипертонии. 7. Избегайте стрессовых ситуаций. Стресс приводит к сужению кровеносных сосудов и вызывает учащенное сердцебиение. Помимо того физический стресс, причиной которого моueт быть травма, ранение, болезнь, хирургическое вмешательство, ведет к повышению глюкозы крови. 3. ГлазаГлаз – замечательный орган столь высокой чувствительности, что, как объясняли нам в школе на уроках физики и биологии, он способен зафиксировать несколько квантов света. Глаз устроен следующим образом: весь его внутренний объем заполняет так называемое стекловидное тело, в котором сразу за зрачком плавает хрусталик – биологическая линза, равной которой мы, люди, пока что не создали. В отличие от стеклянных или пластмассовых линз хрусталик способен изменять свою кривизну и в результате фокусировать глаз то на ближние предметы, то на дальние, то, как говорят оптики, «на бесконечность». В любом случае изображение попадает на заднюю стенку глаза, на глазное дно, выстланное сетчаткой, состоящей из «палочек» и «колбочек», о которых нам опять-таки рассказывали в школе. Сетчатка – очень деликатный субстрат, пронизанный мелкими кровеносными сосудами и нервами; тут фиксируются все детали обозреваемых объектов, все цвета, оттенки, полутона, и отсюда – по зрительному нерву – изображение передается в мозг. Если на сетчатке возникают дефекты, то их не исправить и не скомпенсировать никакими очками; ведь сетчатка – это живая цветочувствительная фотопленка, и если на ней появился разрыв, то его – увы! – не заклеишь. В результате такого разрыва, дырки или слепой области глаз будет видеть хуже, а если слепых областей окажется много и они сомкнутся краями, зрение будет потеряно насовсем. Такие повреждения сетчатки, называемые ретинопатией, могут привести к необратимой слепоте. По степени изменений сосудов глазного дна ретинопатию разделяют на три стадии: непролиферативную, препролиферативную и пролиферативную. Для первой стадии (непролиферативной) характерны начинающаяся извилистость сосудов глазного дна и точечные микроскопические кровоизлияния. На второй стадии (препролиферативной) извилистость становится ярко выраженной, кровоизлияния – более значительными; помимо того проявляется тромбоз (закупорка) мелких сосудов, из-за чего некоторые участки сетчатки лишаются кровоснабжения. На третьей стадии (пролиферативной) возникают новые признаки поражения сетчатки: новые кровеносные сосуды и кровоизлияния в стекловидное тело глаза. В результате сетчатка может отслаиваться и утолщаться. В настоящее время существует лишь один способ борьбы с изменениями сосудов сетчатки – лазерная коагуляция или прижигание лазерным лучом измененных участков, чтобы процесс не пошел дальше. Этот метод лечения не способен восстановить зрение, он лишь позволяет поддержать статус-кво – чтобы не стало хуже. Прижигание выполняют на специальном оборудовании врачи-офтальмологи, наблюдающие диабетиков, и в обычной поликлинике вам его не сделают; для этого нужно обращаться в диабетический центр или в клинику микрохирургии глаза. Кроме главной опасности – ретинопатии, с диабетом связаны и другие патологии органов зрения. Прежде всего существует опасность для хрусталика: его ткани, подобно мозговым клеткам, поглощают глюкозу из крови без помощи инсулина, а при высоких сахарах это ведет к катаракте. Первый симптом неблагополучия с хрусталиком – снижение четкости зрения, дымка перед глазами, трудности с различением книжного печатного текста. Другая неприятная болезнь – глаукома, обусловленная скоплением жидкости и повышением давления внутри глаза, что в конечном счете может привести к повреждению зрительного нерва. Хроническая глаукома, наиболее распространенный вид этого заболевания, развивается медленно, годами, и признаками ее являются постоянное слезотечение, чувство давления в глазу и, как в случае катаракты, потеря четкости зрения. Реже встречается острая форма глаукомы, когда внутриглазное давление повышается быстро. В обоих случаях это серьезная болезнь, и, если ее не лечить, она ведет к потере зрения. Но все же основное – ретинопатия, и поэтому вы должны следить за состоянием глазного дна. Проверить его несложно, эта процедура абсолютно безболезненная, но выполнить ее могут только глазные врачи, которые работают с диабетическими больными и имеют соответствующий опыт. В обычной поликлинике такую процедуру делают не всегда; необходимо опять-таки обращаться в диабетические центры или глазные клиники. Глаза: лечение и профилактика1. Посещение обычного окулиста, в районной поликлинике – один или два раза в год. Цель посещения – выяснить, нет ли симптомов приближающейся катаракты или изменений сетчатки. При необходимости врач из районной поликлиники направит вас на консультацию к окулисту в диабетический центр или в глазную клинику. 2. Использование препаратов катахром, каталин или квинакс – любого из трех видов глазных капель, для защиты от катаракты (эти три препарата равноценны). Капли применять следующим образом: по две капли в каждый глаз три раза в день; вводить в течение месяца, месяц – перерыв, затем снова месяц приема лекарства и так далее. Можно делать периоды приема и перерыва по две недели. Летом можно делать большой перерыв – на два-три месяца. Этой методики придерживаться постоянно, до конца жизни. 3. Препаратов для предохранения от ретинопатии не существует, но есть надежный метод – поддерживать нормальные сахара. Итак, чтобы уберечься от ретинопатии, способ только один: контролировать свой диабет, поддерживать уровень сахара в крови близким к норме или чуть выше, гасить гипогликемию при первых ее признаках. 4. Учтите, что некоторые сосудорасширяющие препараты могут плохо действовать на глазное дно – например, трентал, вводимый внутривенно через капельницу. Трентал инициирует кровообращение и полезен для сосудов в ногах, но мельчайшие сосудики глазного дна могут под его воздействием лопнуть и произойдет кровоизлияние. Врачи-эндокринологи должны назначать вам трентал внутривенно только после того, как вас осмотрит окулист и даст разрешение применять этот препарат. 4. НогиЕсли ретинопатия – микроангиопатия, при которой страдают мельчайшие сосудтики глазного дна, то поражение ног связано как с изменениями кровеносных сосудов, так и с изменениями нервных окончаний. Ситуация осложняется тем, что кроме неприятностей, спровоцированных высоким сахаром, на стенках более крупных артерий могут появляться уже упоминавшиеся холестериновые «бляшки». В результате уменьшается проходимость артерий для тока крови, что затрудняет кровоснабжение. Таким образом, ноги подвержены двум типам изменений: диабетическим изменениям (лечением которых, как мы уже говорили, занимается врач-специалист по стопам – подиатр) и изменениям, связанным с поражением не очень мелких сосудов из-за высокого уровня холестерина (это заболевание – по части сосудистых хирургов-ангиологов). Бывает так, что оба типа сосудистых изменений сочетаются, и тогда лечение проводят подиатр и ангиолог. Лечение у подиатра большей частью медикаментозное, связанное с обработкой стоп, а ангиолог занимается операциями на сосудах ног. Диабетическая стопа является частым осложнением диабета, и врачи-эндокринологи хорошо разбираются в данном вопросе (но лечит это осложнение все-таки подиатр). При полинейропатии наблюдаются разнообразные симптомы, которые могут проявляться по отдельности или все вместе: – ощущение холода в ногах; – потеря чувствительности и онемение, которое особенно заметно, если потереть кожу на голенях и бедрах ладонью или губкой (во время мытья); – жжение, неприятные ощущения, возникающие при прикосновении ткани одежды и постельного белья (проявляются чаще всего ночью); – внезапные сильные онемения стоп; – атрофия мышц; – плохое заживление царапин, ранок – месяц-два вместо одной-двух недель, причем после заживления остаются неисчезающие темные следы; – сильные боли в голенях – в состоянии покоя, ночью. При диабете поражаются не только мелкие кровеносные сосуды, но и крупные; последнее явление, наиболее характерное для диабета II типа, называется макроангиопатией и ведет к облитерирующему атеросклерозу нижних конечностей. К наиболее ранним его проявлениям относятся боли в голенях при ходьбе, в результате чего у больного вырабатывается своеобразная походка – «перемежающаяся хромота». На более поздней стадии появляются следующие симптомы: – атрофия мышц прогрессирует (что просто проверить самому, измеряя мягким метром объем голени и бедра); – конечности становятся холодными и приобретают синюшный оттенок; – в результате ссадин, ранок и расчесов могут появляться незаживающие язвы. Плохое заживление ранок и появление язв обусловлены снижением регенеративной (восстановительной) способности клеток – что, в свою очередь, является прямым следствием ангиопатии и невропатии. За ранками и любыми образованиями на ногах и стопе необходимо следить с особой тщательностью: во-первых, следует беречь ноги, не допуская ссадин или расчесов (например, из-за зуда или комариных укусов); во-вторых, если ранка все-таки появилась (тем более, если она грозит превратиться в язву), нужно обратиться к врачу в поликлинике, а лучше – к подиатру в диабетическом центре. Такая ранка грозит гангреной, и ее необходимо залечить, для чего в настоящее время разработаны специальные препараты и методы. Диабетическая гангрена может возникнуть в результате многих причин: незаживающей хронической микротравмы, обморожения или ожога, мозолистого образования или вросшего ногтя на пальце (отметим, что диабетики особо подвержены грибковым заболеваниям). Существуют различные виды диабетической гангрены (сухая, влажная и т. д.), но нам важна не столько классификация, сколько знание основных фактов, касающихся этого страшного заболевания. Выше мы указали причины возникновения гангрены; кроме этого, следует знать, что гангрена возникает чаще всего при травмах стопы и пальцев ног; что боль при гангрене мучительна; что единственным способом лечения запущенной гангрены является хирургическое вмешательство – ампутация пораженного участка (если этого не сделать, больной умрет от общего заражения крови). Как уже отмечалось, ноги являются не единственной частью тела, страдающей при диабетической ангиопатии; это заболевание затрагивает также крупные сердечные артерии и нарушает питание кровью головного мозга. Поэтому вы должны следить и за этим – за мозговыми явлениями и состоянием вашего сердца. Насколько быстро развивается начальная стадия заболевания – ангиопатия и нейропатия нижних конечностей? Это зависит от многих факторов: от возраста больного, от того, когда и каким диабетом он заболел, от длительности его «диабетического стажа», от сопротивляемости организма, но главным образом от уровня сахаров. Если сахара постоянно очень высокие, ангиопатия и нейропатия могут развиться в течение года; в иных случаях – в течение двух-десяти лет. При хорошо компенсированном диабете эти явления тоже возникнут, но в преклонном возрасте и, скорее, как следствие возрастных, а не диабетических изменений. Большую негативную роль в их появлении играют курение и артериальная гипертония. Отметим, что ангиопатия приводит к повреждению суставов, так как при недостаточном кровоснабжении интенсифицируются все негативные возрастные процессы: истирание хрящевой ткани, покрывающей суставы, отложение солей, рост «шипов». Результат – ограничение подвижности и боли в суставах пальцев ног, в суставах щиколоток, колен, локтей, в тазобедренных и плечевых суставах, поясничные боли и т. д. Для больных, которым под семьдесят или за семьдесят, опасность, проистекающая от ангиопатии и полинейропатии, сравнительно невелика: если болезнь медленно прогрессирует и несчастливые случайности не приведут к гангрене, такие люди доживут свое. Совсем иная ситуация возникает для тех, кто находится в активном возрасте – от тридцати до шестидесяти лет. Во-первых, за несколько десятилетий предстоящей жизни осложнение может перейти на следующую, более тяжкую стадию; во-вторых, вероятность гангрены гораздо больше – в силу более долгого срока жизни и ее активной направленности. Поэтому при первых признаках начинающихся неприятностей с ногами нужно принимать меры. Какие же? К сожалению, даже на начальной стадии ангиопатия и полинейропатия почти не лечатся, и эта стадия может тянуться восемь-пятнадцать лет. Есть сосудорасширяющие препараты, помогающие поддержать статус-кво, есть средства, снижающие боль в ногах, но наилучшим способом является все-таки хорошая компенсация диабета. Если вы успешно справляетесь с основным заболеванием, если сахара уже не столь высоки, как прежде, то начнется регенерация мелких сосудов и нервов, а в результате исчезнет чувство онемения и жжения в ногах, ссадины будут заживать лучше. Этот процесс регенерации идет очень медленно; вы ощутите улучшение, только прожив год или два на почти нормальных сахарах, не выше 8—9 ммоль/л. Однако он идет, и это лучшее средство борьбы с ангиопатией. Необходимо отметить, что неприятности с ногами в равной степени возникают при диабете I и II типов, однако перспективы тут различны. Если нельзя добиться удовлетворительной компенсации при диабете I типа, это большая трагедия, когда главные средства компенсации – инсулин и диета – помогают плохо. А ведь других-то нет! У больного диабетом II типа ситуация иная: если сахароснижающие препараты не дают эффекта, остается надежда на инсулин. Однако здесь есть исключительно важный психологический момент: больные так боятся «сесть на иглу», что предпочитают годами принимать уже не помогающие им сахароснижающие препараты, живут при повышенном сахаре и в результате получают хроническое осложнение – а то и целый их букет. Одна из задач нашей книги – предостеречь от такого неразумного поведения! Способ же один: дать больным диабетом II типа знания об инсулине, о шприцах и методике инъекций, о гипогликемии, ибо кто знает, тот не боится. Следовательно, если вам не помогают сахароснижающие препараты, не дожидайтесь, когда у вас появятся осложнения, а выполняйте рекомендацию врача – переходите на инсулин. Это все равно придется сделать, но при наличии осложнений ситуация усугубится. Если вы все-таки дожили до осложнений, а только потом перешли на инсулин и добились приличной компенсации, то через год-два вы ощутите, что зрение стало острей и чувство холода в ногах пропало. Этим вы обязаны улучшившейся регенерации клеток, но, к сожалению, полностью справиться с ангиопатией не удастся: она у вас уже есть. Ноги: лечение и профилактика1. Проверка состояния ног – у сосудистого хирурга (ангиолога) и подиатра, в поликлинике или в диабетическом центре – один или два раза в год, в зависимости от тяжести осложнения. Сосудистый хирург может проверить состояние ваших сосудов на специальном приборе, но это делается лишь в случае тяжелой ситуации с ногами (такое исследование возможно не всюду). Обычно ангиолог судит о состоянии сосудов в ногах по биению пульса на щиколотке. Это умеют делать и хорошие эндокринологи. 2. Некоторые врачи рекомендуют дважды в год проходить лечение сосудорасширяющими препаратами, тренталом или агапурином. Если у вас нет ангиопатии, врач может назначить вам для профилактики по таблетке трентала три раза в день на 40—60 дней, и этот курс лечения вы проводите, например, весной и осенью. Если ангиопатия уже началась, назначение может быть таким: по две таблетки трентала ежедневно в течение 40 дней, дважды в год, либо более мощное средство – внутривенное введение жидкого препарата трентала с помощью капельницы. Это можно делать не чаще одного-двух раз в год или сочетать прием препарата в таблетках с последующим (через пять месяцев) его внутривенным введением. Учтите, что жидкий препарат трентала не следует вводить в вену шприцем, а только с помощью капельницы, в течение часа-полутора. Этот препарат оказывает сильное воздействие на организм – вы можете ощутить холод, тошноту, головокружение и другие реакции, вплоть до позывов к рвоте. Кроме того, как отмечалось выше, трентал при внутривенном введении влияет на сосуды глазного дна, и применять его надо после заключения окулиста. 3. Как уже неоднократно отмечалось, дважды в год вы должны принимать витаминные комплексы либо по назначению врача проходить курс уколов; в последнем случае вводятся внутримышечно витамины группы В и никотиновая кислота. Отметим, что эти инъекции и внутривенное введение трентала можно сделать во время госпитализации в больнице либо в поликлинике, где есть специальный процедурный кабинет. Разумеется, вам надо получить для этого направление от своего эндокринолога; скорее всего, лекарства в ампулах вам придется купить. Цена трентала составляет около 15 долларов (на весь курс лечения); витамины в ампулах стоят сравнительно недорого – один-два доллара (также на весь курс лечения). 4. При необходимости и по назначению врача вам будут нужны следующие препараты: зокор, липантин-200М (снижают уровень холестерина, цена весьма высокая – 25—50 долларов, месячный курс); солкосерил – сосудорасширяющий препарат, назначаемый при лечении язв на ногах (на глазное дно он не влияет, трентал не заменяет, цена – 25 долларов на весь курс лечения); альфалипоевая кислота – восстанавливает структуру нервных тканей (новый и дорогой препарат эспа-липон, цена 200 долларов на курс лечения 6—8 недель); мильгамма – легкоусвояемая форма витаминов В-1 и B-6 (способствует восстановлению нервной ткани, цена – 50 долларов на курс лечения 6 недель). 5. СтопаСтопа является особой проблемой диабетических больных, столь важной, что, как мы отмечали выше, среди медицинских специализаций теперь есть и такая – врач-подиатр или специалист по лечению стоп. Осмотреться у подиатра вы можете только в диабетических центрах или кабинетах диабетической стопы. Стопы у больных поражаются чаще, чем голени. Особое внимание к стопе и пальцам ног связано с двумя обстоятельствами: во-первых, кровоснабжение стопы нарушается чаще и поражение прогрессирует быстрее (так, ампутация стопы у диабетиков составляет более половины всех случаев радикального хирургического вмешательства); во-вторых, из-за нейропатии и потери чувствительности травмы и инфекции стопы труднее контролировать, и они могут дольше оставаться незамеченными. Есть и еще одно обстоятельство – грибковые заболевания (микозы) поражают именно стопу, межпальцевые промежутки и ногти. Возможны следующие поражения стопы: – случайные порезы, ссадины, расчесы, волдыри после ожогов; – расчесы и трещины, связанные с грибковым заболеванием (особенно в межпальцевых промежутках); – деформация ногтей, их врастание в кожу, также связанные с грибковым заболеванием; – мозоли на суставах пальцев и на стопе (так называемые «натоптыши»), вызванные неудобной обувью или ортопедическими причинами (например, плоскостопием или тем, что одна нога немного короче другой); – ороговение пяток. При потере чувствительности и ангиопатии любое из этих поражений может развиться в трофическую язву, а язва перерастет в гангрену. Порезы, ссадины, трещины приводят к открытым язвам, но возникают и скрытые язвы – под мозолями и ороговевшими областями. Особенности ситуации заключаются в том, что больной не видит своей стопы, а при плохой иннервации чувствительность к боли из-за пореза или потертости теряется; в результате язва может существовать длительное время и оставаться незамеченной. Нередко это происходит в той части стопы, на которую при ходьбе приходится основной вес. Такая область несет наибольшую нагрузку и покрыта плотным мозолеподобным слоем кожи, практически нечувствительным, в котором могут образоваться трещины. Если в них попадет инфекция, создаются все предпосылки для образования гнойной язвы. Язва может поражать глубокие ткани стопы вплоть до сухожилий и костей. В силу изложенных выше причин вам необходимо уделять стопам особое внимание. Пальцы и верх стопы можно осмотреть, низ стопы и пятки можно ощупать, определив наличие трещин и порезов, или тоже осмотреть – сидя на стуле, в подставленное внизу зеркало. Этот осмотр желательно производить ежедневно, если вы ходите на работу, или реже, раз в два-три дня, если вы в основном находитесь дома и носите тапочки. Обнаруженные ссадину или порез необходимо обработать слабым антисептиком (хлоргексидин, перекись водорода) наложить сухую чистую повязку и понаблюдать, заживает ли ранка; если заживление незаметно, обратиться к врачу. При обработке ранок избегайте таких антисептиков, как йод или зеленка, поскольку интенсивная окраска препарата мешает заметить признаки воспаления. Грибковые заболевания надо постараться вылечить, обратившись к врачу-дерматологу (о них будет рассказано в разделе 8 этой главы). Наконец, ороговевшую кожу на пятках и в иных местах следует осторожно счищать пемзой. Вот основные правила ухода за стопами, которых должен придерживаться диабетик: 1. Регулярно осматривать нижнюю часть стоп. 2. Своевременно залечивать царапины, ссадины и т. д. 3. Мыть ноги ежедневно и вытирать насухо. Использовать нейтральное мыло – типа «детского». 4. Правильно подрезать ногти – не слишком коротко, не полукругом, а прямо, не выстригая и не закругляя уголки ногтей – чтобы не поранить кожу лезвиями ножниц. Чтобы сгладить неровности, пользуйтесь пилкой для ногтей. 5. Носить просторную удобную обувь, очень осторожно разнашивать новую обувь, чтобы избежать потертостей. Носить носки или чулки из ткани, хорошо впитывающей пот. Вместо синтетических изделий пользоваться шерстяными или хлопчатобумажными. Не носить носки с тугой резинкой, которая препятствует циркуляции крови. 6. Проверять обувь, чтобы в ней не было камешков, песчинок и так далее. 7. Беречь ступни от повреждений, порезов; не ходить по камням, не ходить босиком. 8. Не пользоваться грелкой, пластырем; не парить ноги, а мыть их и размягчать мозоли в теплой воде. 9. Для поддержания эластичности кожи использовать увлажняющий крем для ног. Наносить крем на нижнюю поверхность ступни, в межпальцевые промежутки наносить тальк. 10. Покупать обувь вечером (к вечеру стопа несколько увеличивается), предварительно заготовив бумажный след – надо вложить его в приобретаемую обувь и проверить, что края следа не загибаются. Каблук на женских туфлях должен быть не выше 3—4 см. Стопы: лечение и профилактика1. О том, как залечивать ранки в домашних условиях, было сказано выше, как и о различных профилактических мерах. Если лечение продвигается плохо, обратитесь к эндокринологу, а лучше – к подиатру, если есть такая возможность. Подиатр владеет современными методами залечивания диабетических язв. 2. Желательно раз в год проходить осмотр у подиатра. Подиатр может проверить циркуляцию крови в ваших стопах, установить причины тех или иных нарушений – орговения, появления мозолей, «натоптышей» и так далее. При необходимости подиатр направит вас к ортопеду, для изготовления специальной обуви или стелек, или к ангиохирургу. 3. Желательно осмотреться у дерматолога, а при наличии грибковых заболеваний эта рекомендация становится обязательной. 6. ПочкиСамым страшным вариантом поражения мелких сосудов при диабете является диабетическая нефропатия. Медицинская статистика свидетельствует, что треть страдающих диабетом I типа погибает от почечной недостаточности, проболев 15—20 лет (в основном заболевшие в детстве). Однако 35—40% больных диабетом I типа не имеют неприятностей с почками – те, кто хорошо контролирует свой диабет. Возможны осложнения на почки и у больных диабетом II типа. Почки – главный ассенизатор и фильтр человеческого организма; они адсорбируют в мочу всевозможные вредные и избыточные вещества, которые накапливаются в крови и тканях нашего тела. Мы уже не раз сталкивались с этой функцией почек: так, при повышенном сахаре в крови сахар начинает выводиться с мочой, а при появлении кетоновых тел они тоже попадают в мочу и выбрасываются из организма. Разумеется, эти естественные защитные процессы не гарантируют нас от всех и всяческих неприятностей – функция почек имеет свой предел, и они не могут быстро избавить нас от избыточных веществ, если те присутствуют в высокой концентрации. Ткань почек пронизана множеством мельчайших кровеносных сосудов, образующих клубеньки; именно там происходит процесс адсорбции избыточных и вредоносных примесей, которые вместе с мочой попадают в мочевой пузырь, а затем выводятся из организма. Механизм поражения почек при диабете такой же, как в рассмотренных выше случаях: высокие сахара приводят к микроангиопатии, а при поражении мелких кровеносных сосудов в почках они не могут справляться с фильтрующей функцией. Первый признак неблагополучия с почками – появление в моче белка альбумина; затем развивается диабетическая нефропатия – один из самых тяжелых случаев почечной недостаточности. Иногда она осложняется воспалением почек. В наиболее тяжкой ситуации наступает отравление внутренней среды организма, не способного избавиться самостоятельно от избыточных и вредных веществ. В этих случаях, чтобы поддержать жизнь больного, приходится использовать так называемую «искусственную почку» – довольно сложный стационарный аппарат для диализа, то есть очистки внутренних полостей тела от скопившихся отходов. Эту операцию нужно проводить через день-два, и трагизм положения усугубляется тем, что аппаратов и медикаментов для диализа в России не хватает. Признаки нефропатии таковы: – частое ощущение слабости, усталости, плохой сон, трудности с сосредоточением; – отсутствие аппетита, расстройство пищеварения, позывы к рвоте; – неприятный вкус во рту; – кровоподтеки, которые легко образуются в подкожных тканях. Мы не будем описывать в подробностях эту болезнь; отметим только, что нефропатия – самое тяжелое из диабетических осложнений, приводящее к самой тяжелой смерти – самоотравлению организма в течение трех-пяти лет. Пусть судьба, удача и бог предохранят вас от этой болезни и от такого конца! Но кроме этих трансцендентных обстоятельств есть кое-что реальное, зависящее от вас – это ваши усилия по контролю за диабетом. Почки: лечение и профилактика1. Необходимо регулярно (хотя бы раз в год) проверять функцию почек. Способы проверки: анализ мочи на альбумин, проба (тест) Реберга, анализ крови на азот мочевины и на креатинин сыворотки. Это можно сделать в вашей районной поликлинике. 2. При почечной недостаточности применяются ингибиторы АПФ и диуретики с сочетании с препаратами, регулирующими кровяное давление. Вот их названия: капотен, каптоприл, энап, трицате, ренитек, престариум, лозартан. Предупреждаем, что нельзя самостоятельно лечиться этими препаратами; выбор нужного лекарства делает только врач. 3. Появился новый препарат «Вессел Дуэ Ф» («Vessel Due F», производитель – «Альфа Вассерман», Италия), с помощью которого пытаются излечивать сосудистые осложнения сахарного диабета – нефропатию, ретинопатию, нейропатию, макро– и микроанигиопатию. На ранних стадиях нефропатии этот препарат способствует прекращению выделения белка с мочой, на более поздних стадиях – значительно сокращает содержание белка в моче; следовательно, его можно применять при диабетических поражениях почек. Кроме того, были попытки лечить с помощью этого препарата свежие очаги поражения на глазном дне, но результат их неясен. «Вессел Дуэ Ф» не имеет существенных противопоказаний, но его нельзя применять при обширных кровоизлияниях на глазном дне и при болезнях с нарушенной свертываемостью крови. Препарат имеется в свободной продаже, но дорог: месячная доза для инъекций (ампулы) стоит около 40 долларов, месячная доза для перорального приема (капсулы) стоит 25—30 долларов. Для некоторых категорий больных этот препарат отпускается по льготным рецептам. 7. Зубы и ротовая полостьЗубы и ротовая полость поражаются при декомпенсированном диабете несколькими опасными заболеваниями. Симптомы их по мере нарастания болезни таковы: – пересыхание губ и ротовой полости, недостаточное слюноотделение (причем слюна содержит повышенное количество глюкозы); – увеличение околоушных слюнных желез; – ощущение жжения в слизистой языка и щек, появление болезненных трещин, сухой распухший язык; – потеря нитевидных сосочков языка; – рыхлость, отечность, покраснение и опухание десен; – появление на деснах кровоточащих язвочек, гнойников, расшатывание зубов; – выпадение зубов. Кариес и воспалительные заболевания пародонта (наиболее распостраненные стоматологические болезни, поражающие зубы и десны) особенно активизируются при декомпенсированном диабете. Связано это с рядом обстоятельств, и прежде всего с состоянием кровеносных капилляров полости рта: стенки их утолщаются, это затрудняет доступ крови к тканям, а вместе с ней – кислорода и белых кровяных телец, уничтожающих бактерии. Источником вредных микроорганизмов является зубной налет, возникающий при нерегулярной чистке зубов, а обогащенная глюкозой слюна становится прекрасной питательной средой для их последующего размножения. Кроме того, в результате соединения зубного налета с углеводами, поступающими с пищей, образуется кислота. Все эти факторы ведут к кариесу – разрушению зубной эмали, а затем и самого зуба. Столь же неприятными и грозными являются пародонтальные заболевания. Пародонт или пародонтальные ткани окружают и поддерживают зубы; это их опорный аппарат, от состояния которого зависит устойчивость зубов и их способность переносить нагрузки в процессе жевания. К пародонтальным тканям относятся десны и костная ткань челюсти. Бактерии, гнездящиеся в пародонте, вызывают целую совокупность болезней, основным признаком которых является воспаление десен и появление на них гнойничковых образований. Первая болезнь, связанная с начальной стадией воспалительного процесса, – гингивит; он провоцируется патологическими нарушениями в мелких кровеносных сосудах десен, вследствие чего развивается гипоксия тканей, то есть недостаток в них кислорода, поступающего с кровью. К этому добавляется еще один упоминавшийся выше фактор – повышенное содержание глюкозы в слюне, создающее благоприятные условия для размножения микроорганизмов. В результате возникает хроническое воспаление десен, или катаральный гингивит. Если его не лечить, со временем воспалятся более глубоко расположенные ткани пародонта, что приведет к следующему этапу заболевания – острому или хроническому пародонтиту. Его характерные особенности: постоянно кровоточащие и болезненные десны, затруднения при жевании пищи, появление язвочек и выделение из них гноя, разрушение костных тканей, расшатывание и выпадение зубов. Наконец, третьей и наиболее тяжелой стадией заболевания десен является пародонтоз (который, к счастью, встречается довольно редко). Мы должны подчеркнуть, что описанным выше стоматологическим заболеваниям подвержены как здоровые люди, так и диабетики, но в последнем случае опасность больше – разумеется, при отсутствии компенсации диабета. Нередко подозрение на диабет впервые возникает именно в кабинетах зубных врачей, к которым пациенты обращаются с жалобами на распухшие и кровоточащие десны. В то же время отмечено, что больные диабетом при условии компенсации болезни и тщательного ухода за полостью рта реже страдают кариесом и пародонтальными заболеваниями. Это является зримым воплощением принципа, о котором мы говорили в предисловии: кто предупрежден, тот вооружен. Помните, что гораздо легче предотвратить болезнь, чем вылечить ее; ну а в том случае, если вы заметили покраснение и отечность десен, не медлите и обращайтесь к врачу. Что же касается лечения гингивита или пародонтита, то оно зависит от тяжести заболевания и на первом этапе сводится к применению всевозможных мазей и полосканий, а также к устранению раздражающих пародонтальные ткани образований – зубного налета, острых краев пломб и так далее. При более серьезных проявлениях болезни используются методы физиотерапии, а при необходимости – хирургическое вмешательство. Лечение пародонтальных заболеваний – дело долгое и трудное, но в принципе развитие болезни может быть приостановлено, а при длительной ремиссии, длящейся годами, состояние десен и зубов значительно улучшается. Однако главным условием лечения, как и в случае остальных хронических осложнений, является нормализация сахара крови. Таким образом, любая болезнь полости рта является заботой эндокринолога и стоматолога – и, разумеется, вашей, поскольку вам необходимо компенсировать свой диабет и выполнять все предписания, касающиеся лечения зубов и десен. Еще раз отметим особое значение зубного налета как фактора, провоцирующего болезнь. Этот налет (называемый также зубной бляшкой и зубным камнем) образуется особенно быстро при повышенном содержании глюкозы в крови и других жидкостях организма; бляшка очень прочно прилипает к нижней (придесневой) части зуба и собержит огромное количество вредоносных бактерий. Продукты их жизнедеятельности – токсины и ферменты – постепенно разрушают пародонтальные ткани. Зубы и ротовая полость: лечение и профилактика.О лечении было сказано выше, и мы лишь добавим, что в настоящее время для этого существует множество средств – мази, полоскания, пасты и аппликации. Одним из них являются пластины ЦМ – медленно рассасывающиеся пластинки, содержащие ряд целебных препаратов растительного происхождения (например, зверобой, шалфей, тысячелистник), а также комплекс минеральных веществ и витаминов (витамин С, витамины группы В) и природный антибиотик гентамицин. Пластины ЦМ накладывают на десны под губой, плотно прижимают и держат час-полтора дважды в день. Теперь рассмотрим профилактические меры, к которым относятся: 1. Чистка зубов после каждого приема пищи. Чистить зубы следует мягкой зубной щеткой, чтобы не повредить десен. Остатки пищи из межзубных промежутков нужно удалять при помощи зубочистки (деревянной, а не пластмассовой или металлической) или специальной зубной нити. 2. Массаж десен, выполняемый для улучшения в них кровообращения. Его рекомендуется выполнять после чистки зубов; можно просто потереть десны пальцами, а можно приобрести специальный массажер. 3. Выбор подходящей зубной пасты – по совету стоматолога. 4. Регулярное посещение зубного врача – для того, чтобы снять зубной налет и проверить состояние ротовой полости. 5. Аккуратное обращение с твердой пищей и любыми предметами, которые способны поранить десны. 6. Использование фторсодержащих препаратов. Доказано, что фторсодержащие вещества значительно снижают вероятность заболевания кариесом. С этой целью в ряде стран и в некоторых регионах России производится фторирование питьевой воды и молока. Кроме того, выпускаются фторсодержащие таблетки и пасты. 8. Грибковые заболеванияГрибковые заболевания (микозы) поражают в первую очередь кожу и ногти; самым распространенным из них являются микозы стоп, обычно сопровождающиеся поражением ногтевых пластин. К сожалению, мы начинаем обращать внимание на свои ногти и состояние кожи лишь тогда, когда нас не пускают в плавательный бассейн, пристально изучают в бане или не торопятся протянуть руку при встрече. Что же случилось?.. – задаете вы традиционный вопрос и начинаете рассматривать свою кожу и ногти. И видите, что, например, ваши ногти (чаще всего – на больших пальцах и мизинцах ног) претерпели серьезные изменения. Если на ногтевых пластинах появились продольные беловато-желтоватые полоски, то, как говорит один из наших известных политиков, «процесс уже пошел». На более поздних стадиях вы можете наблюдать изменение цвета, формы и структуры ногтей: их поверхность становится неровной, структура – рыхлой, цвет – желтовато-серым; ногти начинают крошиться, а затем происходит их отслоение от ногтевого ложа. Меняется и кожа на стопах. Она шелушится, принимает красноватый оттенок, между пальцами ног появляются трещинки, которые зудят и доставляют неприятные ощущения при ходьбе. Состояние кожи на стопах может ухудшаться в весенне-летний период, а при длительном заболевании возникают мелкие, с рисовое зернышко, пузырьки, которые вскоре сливаются в более обширные пузыри. Подобное состояние кожи способно влиять на общее самочувствие: оно сказывается повышением температуры, слабостью, недомоганием, увеличением паховых лимфоузлов. Иногда содержимое возникших пузырьков принимает мутный беловатый оттенок, и это значит, что к вашим проблемам добавилась еще одна – вторичная инфекция. В течение следующих пяти-семи дней пузыри вскроются, образуя ярко-красные эрозии, которые необходимо срочно залечить – во избежание более серьзных неприятностей со стопами, описанных в предыдущих разделах этой главы. Другой вариант грибкового поражения стоп характеризуется покраснением кожи, ее повышенной сухостью и шелушением. Этот процесс растространяется с нижней поверхности стопы на боковую и на свод стопы; на фоне красной отечной кожи возникает обильное шелушение, похожее на рассыпанную муку, появляются болезненные трещины на пятках. Затем поражаются ногти на пальцах рук и кожа на кистях. Такова картина типичного грибкового заболевания, которому, разумеется, подвержены не только диабетики. Однако напомним, что при диабете возможно замедление циркуляции крови в ногах и стопах и повышенная восприимчивость кожи к грибковым инфекциям. При высоком уровне глюкозы в крови она выделяется не только с мочой, но также с потом; следовательно, на ступнях и в межпальцевых промежутках имеет место влажная теплая среда, обогащенная сахаром, – идеальное место для размножения и роста различных возбудителей инфекции, и в первую очередь грибков. Вероятность подобного заболевания для диабетика выше, чем для здорового человека, поэтому надо соблюдать необходимые меры предосторожности. Грибковые заболевания: лечение и профилактикаПрофилактические меры были перечислены выше, в том разделе, где говорится об уходе за ступнями. К ним можно добавить следующее: 1. Не позволяйте никому (в первую очередь гостям) пользоваться своими домашними тапками, и сами не пользуйтесь чужой обувью. 2. Регулярно меняйте обувь или хотя бы стельки в ней. 3. Обеззараживайте обувь. Для этого существуют специальные зарубежные средства и более дешевый домашний способ: смочите бумагу в уксусе, скомкайте ее, заложите внутрь обуви и поместите обувь на сутки в полиэтиленовый пакет, плотно его завязав. 4. Если же вы все-таки заболели, то приготовьтесь к тому, что лечение будет дорогостоящим и долгим (от шести месяцев до года). Существуют старые способы борьбы с грибковыми заболеваниями – размягчение ногтя специальным препаратом, его частичное или полное удаление и регулярная обработка ногтевого ложа противогрибковыми мазями, пока ноготь не отрастет. Более современным методом является пероральный прием лекарств (низорала, орунгала или ламизила в таблетках) в течение трех-шести месяцев. Эти средства излечивают больных с вероятностью 70—90%, но применять их следует только под медицинским наблюдением, регулярно контролируя состояние печени. Курс лечения стоит 150—200 долларов, и все перечисленные выше препараты могут вызывать такие неприятные эффекты, как потеря аппетита, тошнота и рвота. Ни в коем случае не применяйте их самостоятельно! 5. Помимо таких мощных средств, как таблетки низорала, орунгала и ламизила, существуют лосьоны, шампуни, кремы и мази на их основе и другие лекарственные средства наружного применения: батрафен, дактарин, декамин, дигиотримазол, кандид, клотримазол, лоцерил, травоген и десятипроцентная настойка йода. Эти средства гораздо дешевле таблеток, но менее эффективны. Применять их также следует только по назначению врача. |
|
||
|
Главная | В избранное | Наш E-MAIL | Добавить материал | Нашёл ошибку | Другие сайты | Наверх |
||||
|
|
||||
