|
||||
|
|
Часть IV. Пищеварительная системаСтроение и функции органов пищеварительной системыПища начинает свой путь в ротовой полости; здесь она измельчается и смачивается слюной. Затем пища попадает в пищевод, из него – в желудок. Далее через двенадцатиперстную кишку она попадает в тонкий кишечник, длина которого у человека примерно 5–7 м. В тонком кишечнике под действием кишечного сока (в образовании которого принимает участие печень и поджелудочная железа) белки, жиры и углеводы распадаются на легкоусвояемые составляющие, которые всасываются в стенки кишки и попадают в кровоток (рис. 15). 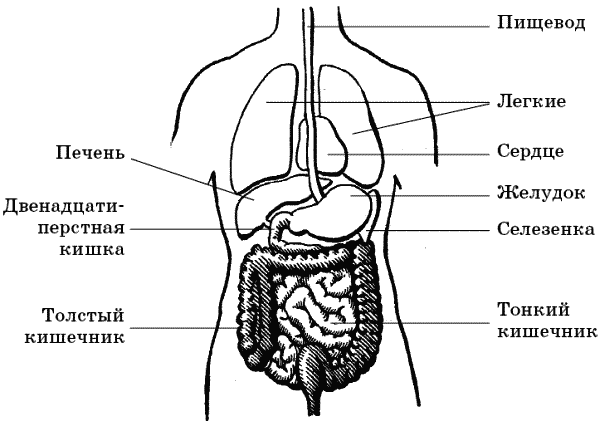 Рис. 15. Строение кишечника Внутренняя поверхность стенок тонкой кишки имеет много выростов-ворсинок и напоминает бархат. Эти ворсинки позволяют во много раз увеличить всасывающую поверхность кишечника (в целом она составляет 400 м2 – размер баскетбольной площадки). В тонкой кишке пища находится 5–6 часов, а затем попадает в толстую кишку. Функция толстой кишки – перемешивание переваренной пищи, всасывание воды и солей, а также разложение клетчатки при помощи бактерий. Бактерии толстой кишки к тому же способны вырабатывать ряд необходимых человеку витаминов. Заканчивается процесс пищеварения, как известно, формированием каловых масс и их выведением наружу через прямую кишку. Желудок по форме напоминает баклажан. Известно, что емкость желудка в среднем 1,5–2,5 л, но у некоторых людей, например любителей пива, может достигать 8 л, то есть вместимость желудка зависит от количества пищи, которое обычно съедает человек. «Входные ворота» – место перехода пищевода в желудок – представляют собой мощные продольные складки. Пропуская пищу в желудок, эти складки расправляются, а затем снова смыкаются за ней, не давая еде вернуться обратно. Если «желудочная резинка» растянута, то возможны такие явления, как отрыжка, изжога и рвота. Верхняя часть желудка называется антральным (от греч. «антрум» – вход) отделом желудка, чаще пользуются не латинским термином, а обиходным, называя антральный отдел верхним, или входным, а пилорический (от греч. «пилорос» – привратник) – нижним, или выходным, отделом желудка. В самом низу желудка располагается другой желудочный клапан – сфинктер. Сфинктер (от гр. «сфинго» – сжимать) – круговая мышца, суживающая или замыкающая при сокращении наружное (например, ротовое) или переходное (например, из желудка в двенадцатиперстную кишку, из мочевого пузыря в мочеиспускательный канал) отверстия. Наибольшее количество клеток, выделяющих кислоту и желудочный сок в желудке, располагается в нижнем (выходном) его отделе и по большой кривизне, начиная с ее середины и вниз. В желудке имеется три вида клеток, и функции их строго разграничены. Одни из них выделяют только кислоту, другие – только пищеварительные ферменты, третьи – жидкость и защитную слизь. Смешиваясь в полости желудка, данные компоненты составляют желудочный сок. От правильной, сбалансированной работы желудочных клеток зависит и качество пищеварения, и устойчивость стенки желудка к агрессивным факторам внешней среды. Стенки желудка состоят из трех основных слоев. Первый слой – внутренний – слизистая оболочка, состоящая из огромного количества желез, вырабатывающих желудочный сок. Второй слой – подслизистая оболочка, включающая в себя множество мелких кровеносных сосудов и нервных образований. Наружный слой желудка состоит из мышечной ткани. Мышцы располагаются в разнообразных направлениях – круговом, продольном, диагональном. Когда мышцы сокращаются во всех этих направлениях, то пища в желудке перемешивается с желудочным соком, измельчается и превращается в однородную жидкую кашицу. Таким образом осуществляется физическая обработка пищи. Если мышцы сокращаются, а в желудке в этот момент ничего нет, то возникает чувство голода. Помимо физической обработки пищи желудок обрабатывает ее и химически (с помощью желудочного сока). Желудочный сок – очень активная жидкость, которая состоит из соляной кислоты и различных ферментов (расщепляющих питательные вещества). Соляная кислота к тому же губительно действует на микроорганизмы, которые попадают в желудок через рот. За сутки желудочного сока вырабатывается примерно 1,5 л. Для того чтобы такая сильнодействующая жидкость, как желудочный сок, не повредила собственную стенку желудка, на его поверхности существует специальная «прокладка» из слизи, которая подобно бронежилету защищает желудок от самопереваривания. Таким образом, на слизистую оболочку желудка, с одной стороны, воздействуют компоненты желудочного сока – соляная кислота и ферменты, расщепляющие белок, с другой стороны, их агрессивному действию противостоит система защиты желудка, вырабатываемая им самим против своих же факторов агрессии. К факторам агрессии относятся желудочный сок и принимаемая пища (например, очень горячая или плохо прожеванная). К факторам защиты желудка от факторов агрессии относится и способность желудка вырабатывать слизь и бикарбонат (то есть обыкновенную соду, которая нейтрализует действие соляной кислоты), и способность клеток слизистой желудка очень быстро обновляться (каждые 2–6 дней). Поврежденные клетки при этом уничтожаются. Немаловажную поддержку этой защите оказывает интенсивное кровообращение в стенках желудка, потому что кровь доставляет к ним питательные вещества и кислород. Непосредственно в самом желудке ничего не всасывается, кроме воды и спирта. Белковая и углеводистая пища покидает желудок примерно через 2–3 часа, а жиры остаются в нем гораздо дольше – около 7 часов. Большое значение для пищеварения в желудке имеет соляная кислота, так как ферменты, которые расщепляют питательные вещества, способны работать только в кислой среде. Двенадцатиперстная кишка следует сразу же за желудком. Это не менее важный орган, по своей длине равный 12 пальцам (сложенным поперек), отсюда и его название. В этой кишке происходит окончательное переваривание пищи: задача двенадцатиперстной кишки – ненадолго задержать в себе кусочки пищи, чтобы «перерубить» ее на еще более мелкие частицы, чем те, которые попали в нее из желудка. У двенадцатиперстной кишки есть луковица – своеобразное складчатое утолщение в месте перехода ее в желудок – и тело, то есть собственно кишка. Состоит этот орган из таких же слоев, что и желудок: слизистого, подслизистого и мышечного, выполняющих те же, что и в желудке, функции (соответственно выделительную, питательную и двигательную). Именно в луковицу двенадцатиперстной кишки открываются протоки из печени и поджелудочной железы. Смешивание кишечного сока с соком поджелудочной железы и с желчью позволяет расщепить кусочки пищи до таких мельчайших частиц, что они без труда будут всасываться в дальнейшем тонким кишечником. К основным заболеваниям желудка и двенадцатиперстной кишки относятся гастрит и язвенная болезнь. Печень (рис. 16) – самая крупная человеческая железа (внешней секреции). Печень располагается в верхнем отделе брюшной полости, занимает все правое и частично левое подреберье. Состоит она из трех долей: большой правой, меньшей левой и маленькой квадратной дольки, к которой примыкает снизу желчный пузырь. При некоторых заболеваниях печень может увеличиваться и выступать из-под правой реберной дуги. 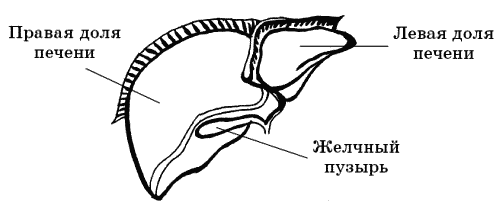 Рис. 16. Строение печени и желчного пузыря Доли печени, в свою очередь, также состоят из множества долек. Дольки образуются из печеночных клеток, в которых вырабатывается желчь. Образовавшаяся желчь поступает в желчный пузырь и двенадцатиперстную кишку. Называют печень по-разному. Это и второе сердце человека, и биохимическая лаборатория организма, и «заботливая хозяйка», следящая за порядком в доме. По сути дела, все эти определения верны. Функций у печени много, и каждая из них чрезвычайно важна. Одной из важнейших функций печени является обезвреживающая. Различные токсические (ядовитые) вещества, поступающие извне или образующиеся в организме, с током крови обязательно поступают в печень. Там они либо обезвреживаются и затем различными выделительными органами выводятся из организма, либо разлагаются на безвредные элементы. Порой некоторые вредные микробы задерживаются в самой печени и там погибают. Кроме того, что печень выполняет роль преграды, она еще очищает кровь и посылает с ней защитные вещества по всему организму, за счет чего клетки других органов и систем освобождаются от различных шлаков. При колитах, например, в кровь всасывается огромное количество недоокисленных продуктов, ядов. Если печень не придет на помощь, эти яды могут разноситься по организму и атаковать самые хрупкие, самые нежные ткани – клетки нервной и эндокринной системы. При воспалительных, а тем более язвенных процессах в толстом кишечнике живущие там бактерии поднимают настоящий «бунт». Они перестают помогать организму и становятся агрессивными. Эти бактерии переходят в кровь. Нормально работающая печень легко их обезвреживает; при хронических заболеваниях (например, при гепатите) печень не справляется с ними, и кровь разносит микрофлору с высокой антигенной активностью по всему организму. Печень играет большую роль в желчеобразовании. Желчь принимает участие в пищеварении, особенно в переработке и усвоении жиров. Она расщепляет жиры на мельчайшие частицы и превращает их в растворимые соединения, которые через слизистую оболочку кишечника поступают в лимфатическую и кровеносную системы. Из желчных путей и желчного пузыря желчь поступает в кишечник. При отсутствии пищи в желудке желчь выделяется в небольшом количестве. Но стоит только поесть, как поступившая пища немедленно вызывает отделение желчи печеночными клетками и усиливает выделение желчи из желчного пузыря. Желчь усиливает сокращение мышц кишечника (перистальтику), чем способствует нормальному продвижению пищи и остатков неусвоенных пищевых продуктов. Желчь способствует уменьшению бродильных и гнилостных процессов в кишечнике. Все пищевые вещества, всосавшиеся в кишечнике, должны обязательно пройти через печень. Регуляция желчеотделения, а также других процессов, происходящих в печени, осуществляется центральной нервной системой и эндокринными железами. В печени образуются основные белки, входящие в состав плазмы крови, – фибриноген и протромбин, которые играют важную роль в процессах свертывания крови. Наряду с этим в печени образуются вещества, замедляющие свертывание крови, например гепарин. Еще одной функцией печени является накопление «запаса». Происходит это следующим образом. Принятые с пищей углеводы в виде сахара и крахмала под воздействием пищеварительных соков в кишечнике превращаются в глюкозу. Глюкоза, всасываясь в кровь, попадает в печень и превращается в ней в плохо растворимое вещество – животный крахмал гликоген. Он откладывается в клетках печени, а также в мышцах как запасной питательный материал, который по мере надобности организма может вновь превращаться в растворимую глюкозу для питания мышц, сердца, нервной системы и т. д. Важно, чтобы количество гликогена в печени было не ниже определенного уровня, так как недостаток гликогена в печени снижает ее устойчивость к различным вредным воздействиям. Уменьшение гликогена в печени – сигнал о ее заболевании. Поэтому важно при болезнях печени обеспечить достаточный приток глюкозы, а также витамина С, способствующего отложению гликогена в печени. Таким образом, печень и поджелудочная железа поддерживают на постоянной высоте уровень сахара в крови. К основным заболеваниям печени относятся гепатиты (острый и хронический) и цирроз печени. Желчный пузырь имеет форму груши. Верхняя часть его прилегает непосредственно к нижней поверхности печени, нижняя (дно желчного пузыря) обращена вниз и вперед, немного выступая за край печени. Длина его 8—10 см, вместимость 30–70 мл. Желчный пузырь – полый орган и является своеобразным хранилищем для неиспользованной желчи, вырабатываемой печенью. У здорового человека желчь в пузыре гораздо концентрированнее, чем в печени, поэтому цвет ее значительно темнее печеночной. Внутри стенок желчного пузыря и желчных протоков находится тонкий слой мышц. Нужен он для того, чтобы желчный пузырь мог опорожняться от желчи. Так как мышечный слой располагается внутри стенки, то, когда мышцы сокращаются, происходит поступательное движение всей стенки желчного пузыря и желчных путей. То есть одновременно возникает согласованное сокращение одних мышц и расслабление других, вследствие чего желчь регулярно (по мере надобности) поступает из желчного пузыря в кишечник. Заболевания желудкаГастритГастрит (от гр. «гастер» – желудок и суффикса «ит», означающего воспаление) – воспалительное заболевание слизистой оболочки желудка. Причины возникновенияГастрит в основном возникает у людей с повышенной нервной возбудимостью (раздражительных, впечатлительных и т. п.). Однако прежде всего гастрит возникает из-за неправильного, несвоевременного питания. В пищеварительной системе желудок выполняет роль своеобразного фильтра, поэтому злоупотребление такой пищей, которая способна вызвать повреждения слизистой желудка (горячей, острой, плохо пережеванной), может привести к гастриту. Грубая пища, попадая в желудок, повреждает слизистую оболочку, нарушается процесс пищеварения, появляются боли, отрыжка, рвота и т. д. Далеко не последнюю роль в образовании гастрита играют алкогольные напитки и сигареты. Алкоголь и никотин нарушают кровоснабжение желудка, повреждают защитный слизистый барьер. Спиртные напитки, попадая в желудок, практически сразу вызывают изменения в стенке желудка: она наполняется кровью, набухает, ток крови замедляется, и желудочная стенка становится практически беззащитной перед действием кислоты, избыток которой и провоцирует гастрит. Кроме того, курение уменьшает насыщение крови кислородом, а испытывая кислородное голодание, клетки не могут полноценно развиваться. После выкуривания даже одной сигареты в желудке возникают спазмы, а следовательно, и боли. Затем желудок как бы замирает, нарушается процесс пищеварения, появляются первые симптомы гастрита. Работа желудка тесно связана с работой других органов и систем, поэтому гастрит может развиться при целом ряде заболеваний. Хронический гастрит часто сопутствует сахарному диабету, заболеваниям щитовидной железы. Возникновению гастрита способствует железодефицитная анемия и гиповитаминоз, при этом снижается выработка желудочного сока из-за гибели клеток внутренней оболочки желудка. Токсический гастрит развивается при хронической почечной недостаточности из-за того, что азотистые шлаки проникают через стенку желудка, повреждая ее. При хронических воспалительных заболеваниях кишечника (колиты, энтероколиты) слизистая оболочка желудка также может страдать – слишком тесные здесь анатомические и функциональные связи. Также причинами возникновения гастрита могут являться генетическая предрасположенность к желудочным заболеваниям, употребление лекарств без консультации с врачом, хеликобактерии, хронические заболевания других органов. Сочетание вышеперечисленных факторов увеличивает риск развития хронического гастрита. Различают острую и хроническую форму этого заболевания. Хеликобактерия – обнаруживается у 98—100 % больных язвой двенадцатиперстной кишки и 70–80 % – язвой желудка. Излюбленное место локализации хеликобактерии – верхний отдел желудка и двенадцатиперстная кишка. Она прекрасно чувствует себя в кислой среде желудка и быстро размножается. Попав в организм через рот, хеликобактерия «пробуравливает» слой желудочной слизи и достигает пространства между клетками слизистой оболочки, где, собственно, и паразитирует. Таким же образом эта бактерия может жить и внутри клетки. Хеликобактерия имеет очень крепкую оболочку и выделяет особый фермент уреазу, который, взаимодействуя с мочевиной (продукт отходов жизнедеятельности желудочных клеток), образует аммиак, окружающий бактерию защитным скафандром, нейтрализуя собой соляную кислоту. Кроме защиты самой бактерии аммиак делает следующее: • повреждает слой желудочной слизи и истончает его; • нарушает обменные и энергетические процессы в клетках слизистой оболочки, а при длительном воздействии приводит к их гибели; • выделяясь в просвет желудка, нейтрализует кислоту, что, в свою очередь, приводит к еще большему выделению ее в состав желудочного сока; • соединяясь с кислотами, аммиак образует очень вредные не только для слизистой желудка, но и для всего организма вещества. Ко всем вышеперечисленным «достоинствам» хеликобактерии можно добавить, что, прикрепляясь к стенкам клеток желудка и повреждая их, она вызывает нарушение секреции слизи и развитие местной воспалительной реакции. Микроповреждения, вызванные хеликобактериями, могут в дальнейшем атаковываться кислотой и желудочным соком, что приводит к образованию эрозий, а затем и язв. Известно, что часть людей генетически невосприимчива к хеликобактерии, то есть, даже попадая в организм этих людей, данная бактерия не способна прикрепляться на эпителий. Но большинство людей восприимчивы к хеликобактерии. Таким образом, хеликобактерии являются одним из важнейших факторов возникновения язвенной болезни с локализацией уже имеющихся язв как в желудке, так и в двенадцатиперстной кишке. Без учета этого фактора лечение гастрита и язвенной болезни не может быть правильным и окончательным, поскольку только с использованием терапии, направленной на уничтожение хеликобактерий, можно добиться длительной, полноценной ремиссии заболевания, а в ряде случаев – его излечения. Хеликобактерии обнаруживают с помощью фиброскопа; берут мазки с поверхности слизистой желудка. Далее поступают как с обычной инфекцией: мазки красят, а затем рассматривают под микроскопом. Острый гастрит – это то, что обычно называют отравлением или острым воспалением слизистой оболочки желудка. Сначала обычно возникает ощущение давления и тяжести в области желудка, сочетающейся с тошнотой, слюнотечением, неприятным вкусом во рту. Одновременно появляются боли в верхней части живота, которые носят характер спазма. Возникает рвота, обычно повторяющаяся, а в тяжелых случаях становящаяся неукротимой. Рвотные массы вначале состоят из остатков пищи, затем из жидкости с примесью слизи и желчи. Такая рвота очень опасна, так как может привести к обезвоживанию организма. Но рвота является симптомом не только острого гастрита. Например, при аппендиците, холецистите (воспалении желчного пузыря), панкреатите также может быть рвота. Правда, при этих заболеваниях боли носят другой характер: так, при панкреатите они как бы опоясывают туловище – распространяются и на живот, и на спину (больше в верхней половине живота), а при холецистите и аппендиците боли ярче выражены в правой половине живота.
Хронический гастрит, в отличие от острого, развивается постепенно. Долгое время человек может не обращать внимания на какие-то необычные, неприятные ощущения в области желудка. Но постепенно человек с удивлением отмечает, что некоторые продукты, которые ранее он спокойно съедал, теперь вызывают неприятные ощущения в желудке. ОсложненияОдним из опасных осложнений гастрита (любого) или его проявлений является желудочное кровотечение, которое чаще бывает при так называемом геморрагическом гастрите. Эти кровотечения возникают из участков слизистой желудка, где образовалась эрозия (участки повреждения), и обычно не бывают сильными, зато если они постоянны, то это может привести к развитию анемии. Симптомами желудочного кровотечения могут быть: внезапная слабость, ощущение шума и звона в ушах, появление маленьких «мушек» перед глазами, сердцебиение, тошнота, жажда. Характерным признаком является рвота с примесью крови – она имеет цвет кофейной гущи. При желудочном кровотечении стул становится черным, дегтеобразным. У хронического гастрита есть и еще одно серьезное осложнение – язва желудка. Симптомы хронического гастритаСимптомы хронического гастрита очень разнообразны и часто не зависят от степени и распространенности воспалительного процесса в желудке. На интенсивность и обилие жалоб в известной степени влияют невротические проявления и стрессы. Традиционно выделяют два вида гастрита: первый – с пониженным кислотообразованием (при нем снижено образование соляной кислоты и ферментов) и второй – с нормальной или повышенной кислотностью. В последнем случае повышенное кислотообразование не связано с воспалением (не является его следствием), а имеет генетически обусловленный характер. Проявляются эти симптомы по-разному. Можно добавить, что симптомы, описанные ниже, не являются строго обязательными – иногда могут присутствовать все, а в некоторых случаях – всего один или два. Гастрит с пониженной кислотностью является одной из наиболее распространенных форм гастрита и встречается преимущественно у лиц среднего и пожилого возраста. Как правило, эти люди в молодости любили хорошо поесть, их рацион изобиловал острыми, маринованными, копчеными, жареными блюдами с большим количеством специй, особенно перца. Подобное чревоугодие вовсе не обязательно заканчивается гастритом, но в любом случае создает проблемы для работы желудка. При гастрите с пониженным кислотообразованием желудочные железы постепенно видоизменяются и начинают хуже работать. Следовательно, снижается выработка необходимых для пищеварения ферментов и соляной кислоты. В результате пища не может обрабатываться должным образом и не готова к дальнейшему пищеварению в кишечнике. Самый частый симптом, который сопутствует этому заболеванию, – чувство тяжести (переполнение, распирание) в области желудка, которое возникает вскоре после еды (через полчаса, час) или даже во время нее. Возникает это неприятное ощущение в связи с тем, что пища растягивает воспаленную слизистую оболочку желудка, и он начинает ощущаться как средних размеров свинцовый шар. Это чувство может возникать уже после нескольких ложек супа, и, чтобы предотвратить его, человек старается ограничивать себя в еде. Помимо чувства тяжести в области желудка могут возникать боли ноющего характера, не очень интенсивные, но утомительные. Улучшение состояния при этом заболевании часто наблюдается после того, как по совету близких или по собственному опыту человек съест какой-либо ферментный препарат (типа фестала). При гастрите с пониженной кислотностью часто возникает отрыжка – непроизвольное выделение из желудка в полость рта газов или даже небольших количеств пищи. Вообще, отрыжка воздухом может быть и у здоровых людей при переедании или, скажем, при физических упражнениях, если они выполняются сразу после приема пищи; при употреблении определенных продуктов (свежий хлеб, бобовые, капуста) и газированных вод. Отрыжка, вызванная гастритом, возникает из-за усиления процессов гниения и брожения. При этом она может иметь запах прогорклого масла, быть кислой или с запахом тухлых яиц из-за длительной задержки белковых продуктов, из которых при гниении выделяются сероводород и аммиак. Иногда больные жалуются на часто возникающую тошноту, которая обычно появляется после еды, особенно после нарушения диеты. Иногда даже может возникать рвота (или человек ее сам вызывает), которая приносит облегчение. Постоянные рвоты не характерны для данного заболевания. Изжога больше характерна для гастрита с повышенной кислотностью, но иногда она встречается и при пониженной кислотности. Вызывают изжогу скопившиеся в желудке органические кислоты, которые забрасываются в пищевод. Больные также иногда жалуются на неприятный металлический вкус во рту и увеличение слюнообразования. Гастрит может распространяться и на кишечник, и тот реагирует упорным поносом. При этом в животе (в околопупочной области) часто ощущаются урчание, переливание, вздутие (метеоризм). Постоянные поносы в дальнейшем могут привести к серьезным последствиям, так как нарушается усвоение пищи, и человек начинает худеть, ему не хватает витаминов. Симптомы гиповитаминозов хорошо известны: это сухость и шелушение кожи, ломкость ногтей и волос, заеды в углах рта, слабость, утомляемость – анемия, в общем, те последствия, к которым приводит недоедание (к тому же часто аппетит у таких людей оказывается пониженным). Гастрит с нормальной или повышенной кислотностью наблюдается преимущественно у людей молодого возраста, причем у мужчин чаще, чем у женщин. Часто возникновению этого заболевания предшествуют стрессы, травмы, операции, а также те неблагоприятные состояния, которые побуждают человека пить очень много кофе, крепкого чая, питаться всухомятку и глотать пищу, почти не жуя. Ранним и довольно частым симптомом такого гастрита являются боли, которые обычно возникают натощак или спустя 1,5–2 часа после приема пищи. Они связаны с воздействием соляной кислоты на воспаленную слизистую оболочку желудка (при гастрите с повышенной кислотностью боли обычно выражены сильнее). Боли возникают в области желудка, чаще имеют ноющий характер, но могут быть довольно интенсивными, хотя сильные боли более характерны для язвенной болезни. Иногда боли возникают ночью. Одновременно с болями может возникать чувство тяжести и распирания в области желудка. Обычно боли уменьшаются и проходят после еды, которая оказывает ощелачивающее действие. Распространенной жалобой является изжога, которая возникает без каких-то видимых причин, но чаще связана с приемом пищи, особенно после употребления черного хлеба, свежей выпечки, блинов. Для изжоги характерно то, что она проходит после приема ощелачивающих растворов (например, соды). Иногда изжога приобретает очень мучительный характер, и больные жалуются в основном на нее. Отрыжка при этом виде гастрита становится с кислым запахом. Нередки жалобы на тошноту и даже рвоту, но рвота не является частой, а возникает после употребления какой-либо неудобоваримой пищи (например, сарделек или сосисок). Следующим симптомом является склонность к запорам. Причиной запора может быть диета, богатая легкоусвояемыми углеводами, с низким содержанием растительной клетчатки; изменение двигательной активности толстой кишки может быть связано с рефлекторными воздействиями со стороны желудка. ЛечениеВсе лекарственные средства, применяемые при лечении гастрита, можно разделить на четыре группы: 1) слизи и инертные масла (типа вазелинового масла); 2) препараты, снижающие кислотность желудочного сока (типа альмагеля и питьевой соды), а также препятствующие образованию желудочного сока и соляной кислоты в нем; 3) препараты, усиливающие выделение соляной кислоты, ферментные препараты; 4) препараты, обволакивающие слизистые поверхности желудочно-кишечного тракта, создающие защитную пленку (танин, экстракт коры дуба и т. д.). Группа 1. Легкие слабительные в виде ректальных свечей с вазелиновым или миндальным маслом. Их применяют при поносах, которые могут сопровождать некоторые виды гастритов. Группа 2. В эту группу входит наиболее многочисленный арсенал лекарственных средств. При необходимости снизить кислотность желудочного сока следует ввести в желудок так называемые антацидные средства. К ним относятся известная всем сода (бикарбонат натрия), окись магния, альмагель, викалин, гидроокись алюминия. Сода по эффективности своего воздействия уступает другим препаратам. В качестве антацидных средств можно прежде всего рекомендовать такие вещества, которые при нейтрализации соляной кислоты не образуют газообразных веществ. Среди них надо прежде всего назвать окись магния. Это сильный антацид с длительным действием. Его часто комбинируют с карбонатом кальция. Карбонат кальция способен вызывать запоры, а окись магния обладает послабляющим действием, совместно же эти препараты успешно борются с гастритом. Окись магния – белый порошок, который принимают внутрь по 1/2—1 г при повышении кислотности желудочного сока. Если препарат расфасован в таблетки, то их необходимо размельчить. Следует учитывать, что при приеме натощак эффект от антацидных препаратов непродолжительный (около 30 минут), а препарат, принятый после еды, увеличивает свое действие до 3–4 часов. Целесообразно принимать таблетки окиси магния через час и через три часа после еды. Карбонат кальция используется при лечении гастритов значительно реже. Это белый порошок без вкуса и запаха. Принимают его 2–3 раза в день. Врачи стараются не выписывать этот препарат больным гастритом, так как он обладает рядом отрицательных качеств: вызывает слабость, тошноту, головную боль. Кроме указанных, в эту группу входят обволакивающие вещества, применяемые для механической защиты желудочных стенок от физического и химического раздражения пищевыми массами. Обволакивающие средства являются обязательной частью лечения больных как гастритом, так и язвой. Среди таких средств наиболее популярны викалин и альмагель.
Из других современных препаратов успехом пользуется литовский препарат календол, приготовленный на основе масла календулы. Этот препарат содержит витамины, органические кислоты. Принимать его надо за 10 минут до еды по 1 десертной ложке 3 раза в день. Можно рекомендовать также такие препараты, как гастрозепин, циметедин и омепразол. Однако эти препараты имеют негативные побочные эффекты, и их принимать без согласования с врачом нельзя. А вот рентак – препарат индийского производства – безопасен даже при длительном применении. Группа 3. В эту группу входят средства, применяемые при гастритах с пониженной секрецией. Прежде всего речь идет о горечах (настойка полыни, сок подорожника, шведская горечь). После их применения улучшается пищеварение, появляется аппетит. Возбуждению аппетита способствует и такое средство, как апилак – сухое вещество, получаемое из пчелиного маточного молочка. Его принимают за час до еды. На Западе широко используют аперитивы – легкие спиртовые растворы. Их принимают до еды, и они безукоризненно выполняют свою работу: вызывают к нужному времени аппетит. Используют для лечения гастрита и такие препараты, как пепсин, натуральный желудочный сок, паккурмен. Но люди чаще предпочитают пользоваться более известными препаратами: фесталом, панзинормом, мексазой и холензимом. Фестал выделяет компоненты желчи, которые обычно вырабатывает печень, и пищеварительные ферменты, ускоряющие процессы переваривания белков, жиров и углеводов. Принимают фестал по 1–2 драже во время еды или сразу после еды 3 раза в день. В России фестал чаще всего бывает индийского производства. Есть его югославский заменитель под названием дигестал. Панзинорм (форте) – препарат, содержащий экстракт из слизистой оболочки желудка, компонентов желчи, фермента поджелудочной железы. Препарат принимают по 1 драже во время еды 3 раза в день. Это лекарство выпускается в Югославии в виде таблеток зеленого цвета. Мексаза – трехслойная таблетка. Первый слой содержит фермент брамелайн, переваривающий белки. Фермент этот получают из ананаса. Второй слой содержит компоненты желчи и фермент поджелудочный железы, влияющий на пищеварение. Третьий слой таблетки – противомикробное средство. Холензим – белые, содержащие желчные компоненты таблетки, применяемые при гастрите с пониженной кислотностью. Принимать надо по 1 таблетке 1–3 раза в день. Группа 4. В эту группу входят так называемые вяжущие средства. Это танин, кора дуба, зверобой, ягоды черники и т. д. Отвары из них можно приготовить самим. Вяжущие лекарства, как вы, вероятно, догадались, эффективны при поносах, если гастрит ими сопровождается. Несколько слов о противорвотных препаратах. К ним относится, например, метоклопрамид. Он усиливает сокращения желудка, действуя на «рвотный» центр мозга, угнетая рвоту, успокаивая икоту и тошноту, спутников гастрита. Средство поступает в нашу страну из Польши и выпускается в ампулах и таблетках. Язвенная болезньЯзвенная болезнь желудка и двенадцатиперстной кишки – хроническое заболевание, вызываемое образованием язв в слизистой оболочке желудка и/или двенадцатиперстной кишки. Проявляется болью в подложечной области через определенные промежутки времени после приема пищи или в голодном состоянии («голодные боли»), частой рвотой, сезонными обострениями, особенно в весенний и осенний периоды. Осложнениями язвенной болезни являются кровотечения, прободение стенки пораженного органа и другие. Основными причинами возникновения язвенной болезни являются нервное напряжение, стрессы, нарушения питания, курение и злоупотребление алкоголем. Язвенная болезнь – хроническое циклическое заболевание, при котором ремиссии, то есть периоды относительного благополучия, сменяются обострениями. Язвенная болезнь – заболевание весьма коварное: действует оно не только на пораженный орган. Мучающие человека боли, невозможность есть вкусную пищу в сочетании с постоянным желанием что-нибудь съесть (еда успокаивает боли), зачастую нарушение сна по ночам, состояние необъяснимой слабости организма – все это не лучшим образом сказывается как на общем самочувствии больного, так и на его настроении, угнетая положительные эмоции и снижая активность, общий жизненный тонус. Именно по этой причине человек, страдающий язвенной болезнью, становится нервным, издерганным, «желчным». Особенно усиливаются данные проявления во время обострения, в период мучающих болей. Наиболее распространена язва у людей молодых, ведущих активный образ жизни. Их возраст – от 25 до 55 лет. Далее частота ее возникновения снижается. В последние годы у 20–30 % страдающих этим недугом первые признаки болезни выявляются уже в юношеском возрасте. Периоды язвенной болезниСуществуют три с половиной периода язвенной болезни, в каждом из которых больной чувствует себя по-разному. Эти периоды называются: обострение, затухающее обострение (неполная ремиссия), полная ремиссия и предобострение – связующее звено между обострением и ремиссией. Периоды язвенной болезни постоянно перетекают один в другой. Таким образом, язвенная болезнь неизбежно приобретает характер хронического заболевания. Чаще всего язвы появляются в нижнем отделе желудка. Язвы двенадцатиперстной кишки чаще всего образуются в ее луковице. Предобострение язвенной болезни Постепенное нарастание воспаления на слизистой оболочке желудка и двенадцатиперстной кишки способствует появлению на ней мелких поверхностных повреждений – эрозий. Эти эрозии постоянно подвергаются атаке кислого желудочного сока и пищеварительных ферментов. Наконец, кислота и ферменты настолько проедают дно ранки, что ее глубина проходит слизистый слой и достигает слоя подслизистого. Образуется язва. До образования язвы общее самочувствие еще не нарушено. Но уже могут ощущаться слабые боли в области желудка, кислая изжога, тупые, несильные боли после нарушения режима дня, обильного потребления спиртного, стресса, приема острой, жирной или слишком горячей пищи – в общем, все проявления гастрита. Может появиться повышенная раздражительность, нервозность, снизиться аппетит. У некоторых возможны запоры. Если у вас возникли подобные симптомы – насторожитесь: обострение не за горами. Предобострения при язвенной болезни следует ожидать два раза в год – весной и осенью. Период предобострения длится около месяца. Обострение язвенной болезни Обострение при адекватно подобранной терапии длится 3–6 дней. Без лечения оно может растянуться на месяц. Собственно язва – это глубокий дефект в слизистой оболочке желудка, образовавшийся в результате воспаления. Существуют следующие виды язвы: Мигрирующая язва – язва появилась в другом отделе желудка или двенадцатиперстной кишки, не там, где была во время предыдущего обострения. Хроническая язва – длительно нерубцующаяся язва (отсутствие признаков заживания в течение 30 дней и более). Рубцующаяся язва – уменьшающаяся в своих размерах и глубине. Гигантская язва – поражение слизистой диаметром более 30 мм в желудке и 20 мм в двенадцатиперстной кишке. Каллезная язва – язва с плотными, грубыми краями и дном вследствие чересчур сильного развития рубцовой ткани. Осложненная язва – язва кровоточащая, прободная, перерастающая в рак. Любая язва – это всегда обострение. Даже если она вообще не болит (может быть и такое). Язва, протекающая с минимальными ухудшениями самочувствия и без болей, называется бессимптомной. Встречается она довольно часто: в 20 % случаев с распространением язвы в желудке и в 10 % случаев в двенадцатиперстной кишке. Диагностируют бессимптомную язву случайно, при профилактическом обследовании желудка или в связи с осложнениями. Но чаще всего язва проявляет себя характерными симптомами. СимптомыЯзва кардиального отдела желудка: ноющая боль в эпигастрии или под мечевидным отростком возникает сразу после еды, особенно после острой и горячей пищи, иногда отдает в область сердца. Упорная изжога. Отрыжка пищей. При надавливании пальцем болезненность под мечевидным отростком. Язык обложен. Язва тела и дна желудка: тупая ноющая боль в подложечной области, чаще натощак или через 20–30 минут после еды. Изредка боль беспокоит ночью. Отрыжка съеденной пищей, тошнота, изжога бывают редко. Язык обложен густым сероватым налетом. При надавливании пальцем и постукивании кулаком болезненность в верхних отделах живота и левом подреберье. Язва нижнего отдела желудка: интенсивная и продолжительная боль в эпигастрии справа через 2–3 часа после еды, отдающая в спину и за грудину, в правое подреберье. Упорная рвота кислого желудочного содержимого. Похудание. Язык чистый. Язва луковицы двенадцатиперстной кишки: интенсивные боли в эпигастрии слева через 3–4 часа после еды. Нередко голодные и ночные боли, успокаивающиеся после приема пищи, особенно после употребления молока. Упорная изжога, отрыжка кислым. Часто рвота кислым содержимым, приносящая облегчение. Запоры. Язык чистый. Язвы послелуковичные (тело двенадцатиперстной кишки): упорные боли в эпигастрии слева через 3–4 часа после еды, отдающие в спину, в правое и левое подреберье. Рвота на высоте боли, не приносящая облегчения. Изжога. Запоры. Возможны кишечные кровотечения. Часто в процесс вовлекается поджелудочная железа и желчные пути. Затухающее обострение, или неполная ремиссия Состояние, когда уже нет симптомов болезни, но язва еще не зажила, называется затухающим обострением. Язва больше не беспокоит. Нет больше тошноты, изжоги, можно плотно и вкусно есть, спокойно спать по ночам. Самое главное на этом этапе – не поддаться обманчивому ощущению благополучия и не прерывать назначенный врачом курс лечения. Ведь, несмотря на улучшение состояния, воспалительный процесс внутри желудка еще остался, как и осталась недолеченная язва. Этот период потому и называется «неполная ремиссия», что баланс сил между здоровьем и нездоровьем еще очень нестоек. Полная ремиссия Язва зарубцевалась. В фазу полной ремиссии больного ничего не беспокоит. В этот период главное – не поддаться мнимому ощущению, что болезнь прошла. Прошла язва, но язвенная болезнь еще осталась. Выздоровление занимает гораздо более длительное время: период неполной ремиссии (соответствует красному рубцу язвы) длится «всего» 3–6 месяцев. Ну а полное заживление язвы, превращение ее в еле заметный белый рубчик занимает от полугода до года. Различают три формы язвенной болезни: Легкая форма. Обострение один раз в 1–3 года, боли умеренно выражены и проходят при правильном лечении, соблюдении диеты и режима за 4–7 дней. Язва неглубокая. В фазе ремиссии трудоспособность сохранена. Форма средней тяжести. Обострение два раза в год. Боли сильно выражены и проходят на тех же условиях за 10–14 дней. Характерны рвота и расстройство стула. Язва глубокая, нередко кровоточит. Тяжелая форма. Обострение больше двух раз в год. Боли интенсивные, проходят более чем за 10–14 дней. Выраженное похудание. Язва глубокая, часто с грубыми краями, незаживающая. Нередки осложнения. При отсутствии адекватного лечения легкая форма может перейти в среднюю, а затем и в тяжелую. Так болезнь, начавшись с гастрита, при отсутствии лечения поэтапно проходит все стадии вплоть до прободения органа и смертельного исхода. Во время острого приступа язвы Необходимо вызвать врача. Если нет возможности вызвать врача – например, приступ случился на даче, – то можно снимать боль с помощью лекарственных или подручных средств. 1. Из таблеток при язве желудка можно принять папаверин, но-шпу (1–2 таблетки). Однако не следует забывать, что, относясь к группе спазмолитиков, данные препараты могут снизить давление. Так что гипотоникам надо быть готовыми к тому, что после приема папаверина или но-шпы у них может закружиться голова. Иногда одного препарата бывает недостаточно, чтобы снять боль. Тогда можно попробовать следующую смесь лекарств: 1 таблетка но-шпы, 1 таблетка анальгина, 1 таблетка димедрола или супрастина. 2. Очень хорошо снимают боль различные антациды – вещества, нейтрализующие кислоту: альмагель, фосфолюгель, гестал, маалокс, ренни. Особенно те, что в своем составе содержат обезболивающие вещества. К ним относятся альмагель А, мегалак. 3. При обострении язвенной болезни широко распространено применение соды. Однако часто употреблять соду не следует. С одной стороны, она сразу же после приема снижает боль, нейтрализовав в желудке кислоту. Но с другой стороны, провоцирует выброс новой порции кислоты, еще более агрессивной.
4. Язвенные боли, особенно при язве двенадцатиперстной кишки, хорошо снимаются манной кашей. Прекрасно поможет вам и стакан чуть теплого молока. ОсложненияЯзвенное кровотечение – самое часто возникающее осложнение язвы. Закровоточить может любая язва: от маленькой, только что образовавшейся, до застарелой, грубой, не поддающейся лечению. Язвы двенадцатиперстной кишки кровоточат чаще, чем язвы желудка. В большинстве случаев язвенное кровотечение возникает на фоне симптомов обострения язвенной болезни (голодная боль, изжога и т. д.), но у некоторых больных оно может быть первым проявлением болезни. Кровавая рвота или рвота кофейной гущей, черный, кашицеобразный, липкий, с маслянистым блеском стул (мелена) – вот самые яркие признаки кровотечения из язвы. Мелена у взрослого человека появляется при кровопотере из желудка или двенадцатиперстной кишки, обычно ее бывает не менее 80 мл, то есть когда из язвы вытекает больше 1/3 стакана крови. Приблизительно 90 % кровотечений язв двенадцатиперстной кишки проявляются только черным стулом, тогда как для кровотечения из язв желудка более характерна рвота «кофейной гущей». Легкая переходящая тошнота, сухость во рту, слабость, познабливание – все эти симптомы, которые иной больной может и не заметить, пока не появилась рвота кровью, означают, что вы потеряли «всего лишь» 350–400 мл крови из тех 3–4 литров, что циркулируют в организме. При большей кровопотере или повторной кровопотере появляются признаки острой анемии: внезапная слабость, тошнота, потливость, шум в ушах, мелькание «мушек» перед глазами, сердцебиение, головокружение, обморочное состояние. Больной становится бледным, по его коже течет холодный липкий пот. Появляется осиплость голоса, жажда, сильная усталость. Необходимо иметь в виду, что перечисленные субъективные ощущения могут появиться раньше кровавой рвоты и мелены. При подозрении на язвенное кровотечение немедленно кладите холод на живот (грелку со льдом) и вызывайте врача в любое время дня и ночи, не медлите! Ни в коем случае не принимайте сердечные и сосудосуживающие препараты. При язвенном кровотечении они противопоказаны. Воздержитесь также от приема пищи, воды и других лекарств до прихода врача. Врач окажет вам неотложную помощь и подскажет, как вам вести себя дальше. Прободение язвы – самое опасное для жизни и самое грозное из всех язвенных осложнений; иначе – перфорация. Прободение – это сквозная дырка в стенке желудка или двенадцатиперстной кишки, через которую пища и кислый желудочный сок попадают в брюшную полость. Прободение чаще всего случается во время обострения язвенной болезни (весной и осенью). Нередко данному осложнению предшествуют физические нагрузки, нервно-психические перенапряжения, прием алкоголя, переполнение желудка едой. В первый момент прободения – момент первого контакта пищи с внутренней брюшной стенкой – человек испытывает очень сильную боль, сравнимую с ударом кинжала в живот. Существует даже такой медицинский термин для описания боли при прободении: «кинжальная боль». Ужасный болевой шок, от которого даже очень стойкие люди порой могут потерять сознание, – не самое страшное по сравнению с тем, что может произойти дальше, если, конечно, при первых же приступах боли немедленно не обратиться к врачу. Вторая опасность подстерегает человека с прободением тогда, когда кажется, что боль чуть утихает, как бы расплывается из одного места по всему животу. В такой момент больному кажется, что приступ миновал и вскоре совсем пройдет. Это роковая, смертельная ошибка!!! Утихание болей связано, во-первых, с тем, что попавшая в брюшную полость пища начинает растекаться по всему животу, а во-вторых, с тем, что успевшая растечься по животу пища загнивает. На ней поселяются и размножаются бактерии, и через 12–48 часов, считая от первого приступа боли, развивается такая смертельно опасная вещь, как перитонит. Живот становится доскообразным, мышцы его напряжены, любое прикосновение к животу вызывает боль. Сухой язык, бледное, осунувшееся лицо, сердцебиение, сначала замедленное (сердце бухает), а затем слабое, очень частое, снижение артериального давления, повышение температуры тела – все это характерно для человека с прободением язвы и перитонитом. Спасение в одном – обращение к врачу без промедления, необходимо немедленное оперативное лечение. Язва и рак Рак желудка по своим клиническим проявлениям и по эндоскопической картине часто настолько маскируется под язву, что только врач и только с помощью современных диагностических приемов может определить злокачественность или доброкачественность последней. У людей с язвенной болезнью и имеющих нелеченую или длительно не заживающую язву риск возникновения рака желудка в 1,2–1,6 раза выше, чем у тех, кто не страдает данным заболеванием. Перерождение язвы в раковую опухоль является одним из осложнений язвенной болезни, на научном языке называется малигнизацией и по частоте возникновения стоит на втором месте после язвенных кровотечений. Следует оговориться сразу, что, употребляя выражение «язвенный рак желудка», медики имеют в виду именно рак в желудке: в двенадцатиперстной кишке опухоль из язвы не развивается практически никогда. Это связанно с высокой кислотностью желудочного сока у двенадцатиперстных язвенников: раковые клетки не терпят кислоты. Так что если у вас кислотность значительно выше нормы, считайте себя на 90 % застрахованными от рака желудка. Но не забывайте, что рак в желудке может появиться не только из язвы, но и сам по себе. ЛечениеКонсервативная терапия, то есть лечение язвы, при язвенной болезни включает в себя: 1) медикаментозную (лекарственную) терапию; 2) лечебное питание – диеты 1а, 1б, 1; 3) устранение повреждающих факторов (курение, алкоголь, лекарственные средства типа аспирина и т. д.); 4) создание больному психического и физического покоя; 5) лечение с помощью физиотерапевтических процедур. Одновременное проведение этих мероприятий приводит к стойкой ремиссии. В основном мы коснемся медикаментозной терапии. Она должна быть направлена на: 1) купирование болей; 2) снижение кислотности; 3) защиту слизистой оболочки от агрессивного воздействия кислоты; 4) нормализацию моторики желудка и двенадцатиперстной кишки; 5) стимуляцию заживляющих процессов слизистой оболочки и восстановление ее; 6) уничтожение хеликобактерий; 7) успокоение нервной системы. Общая кислотность желудка – это процент содержания соляной кислоты в желудочном соке, выраженный в особых единицах (рH). Общая кислотность состоит из: • кислотности базальной (основной), то есть той кислоты, что выделяют клетки желудка постоянно; базальная кислотность бывает дневная (она поменьше) и ночная (эта секреция, особенно при язвах двенадцатиперстной кишки, очень велика); • стимулированной секреции, то есть дополнительной к основной порции выбрасываемой клетками в просвет желудка кислоты. Стимулируется нервами, воспалением и выделением желудочного сока. Существует три типа лекарств против кислоты: 1) снижающие секрецию кислоты; 2) нейтрализующие кислоту (антациды); 3) защищающие слизистую от кислоты. Лекарства, снижающие секрецию кислоты (антисекреторные). Гастроцепин тормозит базальную и часть стимулированной пищей секреции, при этом не ухудшая защитных свойств слизистой оболочки, не снижая выделение поджелудочного сока и желчи, снимая болевой синдром и практически не обладая побочными действиями. Но, к сожалению, он тоже подавляет секрецию недостаточно – всего на 60 %.
Существует группа лекарств, направленная на нейтрализацию кислоты. Эта группа так и называется: антикислоты – антациды. Все препараты этой группы имеют щелочную реакцию и вступают в химическое взаимодействие с кислотой, поступившей в полость желудка, снижая опасный уровень ее концентрации в желудке. Равномерно распределяясь по внутренней поверхности желудка, эти препараты длительное время сохраняют свои ощелачивающие свойства, таким образом надолго защищая слизистую желудка от все время выделяющейся в ее просвет кислоты. Сейчас антациды используют, как правило, по требованию, для снятия болей во время обострения. К антацидам относятся альмагель, альмагель А (с анестезином), маалокс, фосфолюгель.
У некоторых больных язва возникает на фоне кислотности нормальной или даже пониженной. В таких случаях применение кислотопонижающих препаратов не совсем оправданно. Так как язвы при низкой кислотности возникают из-за низкой устойчивости слизистой желудка к нормальной концентрации кислоты, здесь больше подойдут вещества, защищающие слизистую оболочку. Такие лекарства называются цитопротекторы, что можно перевести как «защитники клетки». К данной группе относятся сукральфат, вентер, трибимол, смекта, бисмофальк, анкрусал, де-нол. Плотно фиксируясь на изъязвленном, пораженном участке, эти лекарства образуют как бы защитную пленку, надежно уберегающую слизистую от воздействия на нее кислого желудочного сока. Такие защищенные клетки быстро восстанавливаются, и язва заживает. Но на здоровой, неповрежденной внутренней поверхности желудка эти вещества пленки не образуют. Поэтому при язве с высокой кислотностью следует сочетать эти средства с антисекреторными препаратами. Пленкообразующие вещества, за исключением де-нола, нецелесообразно принимать для профилактики язвы: если нет на слизистой язвы, не будет и пленки. Основой для борьбы с хеликобактерией служит де-нол. Он защищает слизистую, а висмут, входящий в состав де-нола, разрушает стенку хеликобактерий, воздействуя как на «молодую», делящуюся бактерию, так и на «старую», неделящуюся. Одновременно с де-нолом используют какой-нибудь антибиотик. Практика показала, что из всего широкого ныне выбора антибиотиков на хеликобактер действует только метранидозол (трихопол, тинидазол), оксациллин (амоксициллин) и фуразолидон. Причем фуразолидон и оксациллин лучше ведут себя при нормальной или низкой кислотности, а вот эффект от применения де-нола и метранидозола возрастает в кислой среде. Язву лечат одновременно несколькими препаратами. Больным с высокой кислотностью, наличием язвы и хеликобактерий назначают примерно следующий набор лекарств: антисекреторный препарат, например ранитидин (он снизит кислотность) + пленкообразующий препарат с антимикробным действием де-нол (защитит язву и убьет бактерию) + антибиотик. Но можно попробовать сделать эту лечебную схему и подешевле: вместо импортного де-нола (производство Голландии) использовать можно де нол отечественный (Белгородского комбината). Но тогда антибиотиков должно быть как минимум два. Коротким курсом, только на несколько дней во время обострения, могут назначить легкие успокаивающие (седативные) средства. Самое известное из них – реланиум. Время пребывания в больнице, положенное при обострении язвенной болезни, – 30 дней. Но не всегда есть возможность лечь в больницу. В этом случае можно лечиться амбулаторно, при поликлинике, при гастроцентре или на дому. Показания для оперативного вмешательства 1. Язвенная болезнь протекает очень тяжело, язвы возникают постоянно, часто, а возникнув, несмотря на рациональное лечение, не заживают более 6 месяцев. 2. Кислотность желудка очень велика, служит постоянной причиной появления язв и не снижается под воздействием антисекреторных препаратов. 3. Появились неострые язвенные осложнения, препятствующие нормальному пищеварению (послеязвенная рубцовая деформация, стеноз привратника). Вариантов операции три. Их выбор зависит от состояния язвы и частоты возникновения рецидивов. При несильном кровотечении применяют ушивание (зашивание) сосуда на дне язвы и зашивание самой язвы. Если кислотность нормальная или чуть выше нормы, а края язвы грубые, толстые и именно из-за этих грубых краев язва не может зарасти, делают клиновидное вырезание язвы с последующим сшиванием краев рамки. При очень высокой кислотности, не снижаемой антикислотными препаратами, при множественных язвах, при частых осложнениях, спровоцированных особенностями желудка, при сильной постъязвенной деформации удаляют 2/3 нижней части желудка. Обычно при обнаружении язвы больным назначают диету № 1, для которой характерны следующие рекомендации. Надо ограничивать употребление сахаристых и мучнистых блюд. Сахар лучше заменить ксилитом, а хлеб – сухарями. Запрещаются крепкие мясные, рыбные, грибные и вегетарианские наваристые бульоны; жареные мясо и рыба; сало, жиры; соления, острые закуски, консервы, сдобное тесто, пироги, мороженое, алкогольные напитки. Следует избегать употребления зеленого лука, капусты, репы, редьки, бобовых, виноградного сока, дыни. При некоторых особенностях язвенной болезни больному назначают картофельный или капустный сок. Очень полезен отвар шиповника, а перед сном стакан киселя или молока. Пища должна быть жидкой, кашицеобразной. При любом из приемов пищи еда не должна быть слишком обильной. Температура пищи обычная. Количество приемов – 5–6 раз в день. Солить пищу можно, но не слишком обильно. Болезни печениПричин для возникновения болезней печени множество, но основными являются неправильное питание, злоупотребление алкоголем, сидячий образ жизни и вирусные инфекции. Из заболеваний печени среди мужчин наиболее распространены гепатит и цирроз печени. ГепатитГепатиту подвержены все, независимо от пола и возраста. Хотя менее подвержены те, кто соблюдает правила гигиены и кто имеет здоровую печень, ведь здоровый орган даже вирусу победить сложно. Поэтому не напрягайте свою печень, давайте ей отдохнуть от тяжелой пищи, устраивайте ей периодические чистки. Усталость печени может быть вызвана затяжными и хроническими заболеваниями других органов, например желудка, желчных путей, кишечника. Различные длительно действующие производственные вредности, хронические инфекции (туберкулез, сифилис), недостаточное и неполноценное питание – все это крайне негативно действует на работу печени и может вызвать ее усталость. Что касается вирусного гепатита (его также называют болезнью Боткина), то это заболевание часто возникает в школах, в детских садах и т. д. Врачи устанавливают строжайшие карантины, но все равно вирус гепатита быстро распространяется и болеют гепатитом многие. Вирус проникает в печень и начинает свою разрушительную работу. Здоровая печень сопротивляется вирусам, и сначала человек не замечает никаких отклонений в самочувствии. Но враг сильнее, и печень, устав от борьбы, обычно сдается. Тут важно не пропустить момент и вовремя начать лечение. Ведь если гепатит не лечить или лечить неправильно, то острый гепатит постепенно переходит в хронический. Хронический гепатит, развившийся вследствие перенесенного острого инфекционного гепатита, протекает чаще всего доброкачественно (то есть с редкими периодическими обострениями). В период обострений печень может несколько увеличиваться, при прощупывании она обычно болезненна. Общее состояние удовлетворительное. При этом печень продолжает трудиться в обычном ритме, выполняя все функции. СимптомыПервым симптомом хронического гепатита является боль. Но боли при хроническом гепатите редко бывают острыми, чаще это чувство тяжести в правом подреберье, тупые боли в области печени, носящие периодический характер. Второй симптом – это желтушность. Желтое окрашивание кожи и слизистых оболочек, а также склеры и роговицы (видимых прозрачных оболочек глаза) возникает только периодически при обострениях болезни в неярко выраженной форме. Реже хронические гепатиты приобретают прогрессирующее течение. И тогда больной начинает жаловаться на слабость, повышенную утомляемость, тупые, ноющие боли, тяжесть или другие неприятные ощущения в правом подреберье, чувство горечи во рту, тошноту, отрыжку. Аппетит снижается, нередко отмечается нарушение пищеварения. При обострении хронического гепатита могут появиться кожный зуд, легкая желтушность и усиление болей в области правого подреберья. Такие же симптомы, правда менее выраженные, сопровождают и желчнокаменную болезнь, поэтому врач должен обратить внимание на внешние признаки. На теле больного хроническим гепатитом появляются сосудистые звездочки – видимые через слои кожи мелкие сосуды красноватого оттенка в форме звездочек, размер которых около 1 см. А еще больной имеет так называемые печеночные ладони – ладони красноватого оттенка. По мере уменьшения обострения количество сосудистых звездочек также уменьшается или они исчезают полностью, краснота же ладоней держится долго. В период выраженного обострения печень, как правило, увеличена и выступает из-под края реберной дуги на 4–5 см (в то время как у здорового человека край печени не выходит за уровень реберной дуги), плотновата и болезненна на ощупь. Когда болезнь немного отступает (период ремиссии), размеры печени заметно уменьшаются и почти приходят в норму. Но потом все может повториться, опять начнется период обострения. Вообще надо отметить, что хронический гепатит протекает с частыми обострениями (причиной которых могут быть неправильное питание, тяжелая физическая работа, нервное напряжение). И каждый раз снижается работоспособность, нарушается деятельность печени. Но если вы будете соблюдать правильный режим питания и труда, то можете добиться того, что хронический гепатит, протекая благоприятно, с длительными ремиссиями до нескольких лет, может закончиться полным выздоровлением. В противном случае может развиться цирроз печени. Алкогольный гепатит – это термин, принятый для обозначения острых воспалительных изменений печени, вызванных алкоголем. У этого вида гепатита есть и другие названия: токсический гепатит, жировой гепатит, алкогольный стеатонекроз. Острый алкогольный гепатит – болезнь, которой подвержены алкоголики, так как развивается он при систематическом употреблении алкоголя. При алкогольном гепатите бывают поражены все клетки печени. Особенно предрасположены к развитию этого заболевания люди с недостаточным питанием. Также замечена наследственная предрасположенность к алкогольным гепатитам. Повторные атаки острого алкогольного гепатита приводят к поражению печени, похожему на хронический гепатит. Прогноз алкогольного гепатита в случае прекращения пьянства благоприятный: через 3–5 недель уменьшаются или исчезают жалобы, обычно остается незначительное увеличение печени. Но если человек не может остановиться и продолжает пить, то острый алкогольный гепатит может привести к циррозу печени – конечной стадии заболевания. Бывает, что уже через 3–4 месяца алкогольный гепатит переходит в цирроз печени.
Безусловно, цирроз может возникнуть и у непьющего человека, но, опираясь на те же данные статистики, приходится констатировать, что циррозы выявляются в 7 раз чаще у злоупотребляющих алкоголем, чем у непьющих. Вероятность серьезного поражения печени после 15-летнего избыточного употребления алкоголя в 8 раз больше, чем после 5-летнего. ЛечениеПри лечении гепатита наиболее полезен мед, собранный с цветов малины, яблони, шиповника, рябины, клевера, разнотравья. В остром периоде на фоне желтухи больному рекомендуется давать 150–200 г творога в сутки, добавив 20–30 г меда, смешанного с 20 % маточным молочком. Мед в сочетании с маточным молочком облегчает процесс восстановления поврежденных клеток печени и оказывает выраженный противовоспалительный эффект. В творог можно добавить немного ряженки, кефира или простокваши. Только ни в коем случае не добавляйте сметану. Творог лучше сначала давать обезжиренный, а по мере улучшения состояния – полужирный. Творог можно употреблять 2–3 раза в сутки. Одновременно больному надо принимать противовоспалительный сбор из следующих лекарственных трав: лист крапивы двудомной, трава пустырника пятилопастного, трава мяты перечной, плоды боярышника, трава спорыша. Нужно взять по 2 г каждого из этих растений и залить 1 стаканом крутого кипятка, потом добавить 15 г меда. Когда кризисное состояние у больного пройдет и моча приобретет нормальный цвет (посветлеет), в вышеописанный сбор нужно добавить 2 г кукурузных рылец и 1,5 г плодов шиповника, а при улучшении состояния – 3 г бессмертника песчаного. И еще одна немаловажная деталь: указанные сборы нужно принимать в полдень и полночь, чуть-чуть подогрев. Режим дня при лечении хронических гепатитов и циррозов предусматривает ограничение физических и нервных перегрузок. Необходимы прогулки и иногда отдых днем. При обострении заболевания нужен постельный режим. При доброкачественном течении нужно придерживаться лечебной диеты, однако периодически рекомендуется обычное рациональное питание. Более серьезного диетического лечения требуют гепатиты с тяжелым течением (прогрессирующие), с нарушениями общего состояния и измененными функциональными показателями печени. Вследствие хронического течения болезни и возможности частых обострений у таких больных диетическое питание является одним из постоянно действующих лечебных факторов, на фоне которого периодически рекомендуется проводить другие виды лечения. При циррозе печени, когда самочувствие и состояние удовлетворительное, диета рекомендуется такая же, как при гепатитах (то есть полноценная, соответствующая по составу диете № 5). В тот же период, когда появляются такие признаки заболевания печени, как тошнота, рвота, чувство тяжести в подложечной области, нарастание общей слабости, рекомендуется вариант диеты № 5 – диета № 5а, когда пища дается в протертом виде. При появлении поносов со светлым и жирным на вид калом ограничивается употребление жира до 50–60 г в сутки. Исключите из рациона молоко в чистом виде, мед, варенье и другие продукты, действующие послабляюще. При появлении водянки живота все блюда должны приготавливаться без соли. Особенно полезны в этот период продукты, богатые калием (изюм, курага, инжир, чернослив и т. п.). Объем жидкости следует ограничить до 1,0–1,5 л. Цирроз печениЦирроз печени (сморщивание и деформация органа вследствие разрастания в нем соединительной ткани) развивается в основном по двум причинам – недолеченный вирусный гепатит и длительное алкогольное воздействие. К циррозу могут также привести отравления мышьяком, фтором, антибиотиками, сульфаниламидами, но при том условии, что воздействие их должно быть продолжительным – от принятой таблетки, скажем, тригидрата ампициллина цирроз, естественно, не начнется. СимптомыПри циррозе часть печеночных клеток умирает и размеры печени постепенно уменьшаются. Возникают серьезные изменения функций печени и всего организма, что приводит к резкому нарушению аппетита, пищеварения, стула, истощению, слабости, постоянной желтухе с серовато-желтым оттенком кожи. И чем дольше протекает болезнь, тем симптомы становятся ярче. Чаще отмечается повышенная температура, резкие боли в животе, а также такие симптомы повышения давления в сосудах печени, как кровотечения из пищеварительного тракта, проявляющиеся стулом или рвотой с кровью, водянка живота и видимый на коже живота рисунок вен (так называемый симптом головы медузы). Течение болезни может быть быстрым, прогрессирующим, а может быть медленным, вялотекущим. Быстрое течение болезни характерно для алкогольного цирроза. ЛечениеФосфор 6, 12, 20. Лекарство показано при хроническом гепатите, предцирротическом состоянии, циррозе, который сопровождается прогрессирующим похуданием, желтухой. Препарат укрепляет печеночную ткань. Аурум 3, 6, аурум йодатум 3, 6. Эти гомеопатические препараты золота показаны при циррозе печени с явлениями асцита (накопления жидкости в брюшной полости), помогают при дистрофии. Магнезия муриатика 3, 6. Используют при циррозе со вздутием живота и болями, возникающими при лежании на правом боку. Ликоподиум 6, 12, 30. Применяют на всех стадиях цирроза. Силицея 3, 6. Применяют при всех формах цирроза, сопровождающегося тупыми болями в правом подреберье, при начале разрастания ткани, замещающей нормальную печеночную ткань. Нукс вомика 3Х, 3, 6. Применяют при циррозе печени токсического (главным образом алкогольного) происхождения. Графит 3Х, 3. Ограничивает разрастание патологической ткани, способствует размягчению и рассасыванию рубцов. Меркуриус дульцис 3, 6. Применяют при циррозах и холангитах. В период обострений необходимо принимать лекарства, которые назначит вам врач. Но помимо медикаментозных средств, в домашних условиях для наиболее эффективного лечения необходимо соблюдение диеты. При всех заболеваниях печени и желчных путей большое значение имеет соблюдение режима питания, вот почему важно знать его основные принципы. Народные средства при болезнях печени
При хроническом гепатите Алоэ 2Х, 3Х, 3. Рекомендуется при гепатитах, сопровождающихся поносами со слизью, геморроями, вздутиями живота. Алюмина 30. Применяют при колите печеночного происхождения. Аурум 3, 6. Назначают при хронических гепатитах сифилитического происхождения. Ликоподиум 6, 12. Лекарство используют при гепатитах с тупой болью в правом подреберье, которая отдает в область лопаток, с тошнотой, отрыжками, вздутием живота, запорами, чувством голода, которое быстро пропадает при насыщении малым количеством пищи. Магнезия муреатика 3. Применяют при желтушных гепатитах, при увеличении печени, наличии желтого налета на языке, запорах, боли, усиливающейся при лежании на правом боку. Фосфор 6, 12. Используют при хронических гепатитах с желтухой в период обострения. Бриония 3Х, 3. Используют данное гомеопатическое средство при гепатитах и холециститах с болями, которые усиливаются при движении и ослабевают в положении лежа на правом боку. Подофиллум 2Х, 3Х. Применяют для лечения гепатитов, вызванных малярией, при тупых болях в правом подреберье, болях в области крестца. Ирис 3Х, 2Х. Назначают при гепатитах с рвотой, тошнотой, слюнотечением, поносами. Рекомендуют применять также при сопутствующем панкреатите. Лентадра 3Х. Используют при болях в правом подреберье, которые отдают в спину, при поносах с черными зловонными кашицеобразными испражнениями, при обложенности языка черным или желтым налетом. Сепия 6, 12, 30. Назначают при гепатитах, сопряженных с мочекислым диатезом. Випера 6. Применяют преимущественно при гепатитах малярийного происхождения. Нукс вомика 3, 6. Применяют при хронических гепатитах преимущественно алкогольного происхождения. Меркуриус дульцис 3, 6. Используют при гепатитах и холангитах с желтухой, слизистыми поносами и повышенным слюноотделением. Кардуус 3Х. Используют это средство для лечения гепатитов с отеками и скоплением жидкости в брюшной полости (асцит). Графит 2, 3. Применяют при хронических гепатитах, когда начинается перерождение печени, то есть заболевание переходит в цирроз. Центус 3Х. Рекомендуют при хронических гепатитах, сочетающихся с одновременным увеличением селезенки. Тараксикум 2Х, 3Х. Используют при гепатитах при появлении горького вкуса во рту, болезненности в области печени после еды, познабливании, обложенном языке (вид географической карты). Йодум 3Х, 3. Назначают при гепатите с увеличением селезенки, резком похудании, сопутствующем панкреатите. Заболевания желчного пузыря и желчных протоковЗаболевания печени часто влекут за собой заболевания тесно связанных с ней органов – желчного пузыря и желчных протоков. К основным заболеваниям желчного пузыря и желчных протоков прежде всего относятся дискинезия желчевыводящих путей, холецистит и холангит. Дискинезия желчевыводящих путейДискинезия желчевыводящих путей относится к «функциональным заболеваниям». Так называются те заболевания, которые возникли по какой-либо причине и, как правило, при должном лечении проходят. При дискинезии происходит нарушение согласованного движения мускулатуры желчных протоков, откуда и взялось название этого заболевания (от лат. «дис» – нарушение и греч. «кинезис» – движение). Причинами этого заболевания могут быть нарушение функций нервной системы (невроз, психическая травма, вегетососудистая дистония), недостаточная двигательная активность, хронические заболевания желчного пузыря и желчных путей, инфекции, другие заболевания органов брюшной полости (гастрит, дуоденит, язвенная болезнь, энтерит, колит), гормональные нарушения, врожденное неправильное строение желчного пузыря и желчных путей. А также мышечная слабость желчных путей (чаще всего у болезненных, ослабленных людей), которая возникает при сидячем образе жизни и недостаточности натурального питания. Если заболевание возникло на фоне лямблиоза, а также других паразитарных или хронических заболеваний, таких как гастрит, дуоденит, язвенная болезнь, колит и других, то необходимо излечить сначала основное заболевание (или добиться максимально длительного бесприступного периода). Хотя чаще всего это заболевание наблюдается у женщин (77 % больных), но встречается оно и у мужчин и преимущественно в молодом возрасте (до 40 лет). СимптомыГлавным признаком дискинезии желчевыводящих путей являются боли в правой подвздошной или подложечной области, которые могут быть острыми и непостоянными (чаще), возникающими несколько раз в неделю или в месяц, реже они могут быть тупыми и длительными. Приступы этих болей могут возникать после волнений, нервно-психической нагрузки, реже после нарушения диеты, интенсивной физической нагрузки или даже без видимых причин. Чаще всего эти приступы проходят самостоятельно. Кроме болей могут возникнуть запоры, поносы или их чередования, а также периодические приступы тошноты или даже рвота. Холецистит и холангитХолецистит и холангит – заболевания желчного пузыря и желчных путей, также бывают острыми и хроническими, и вызываются они многочисленными микробными возбудителями. Если воспалительный процесс больше выражен в желчном пузыре, это заболевание носит название «холецистит», а если в желчных протоках – «холангит» (или ангиохолит). В то же время инфекция желчного пузыря легко распространяется на желчные протоки и наоборот. Вот почему врачи часто употребляют обобщающий термин, характеризующий воспалительное состояние всей системы желчевыводящих путей, – ангиохолецистит. Холецистит и холангит развиваются чаще всего при наличии камней или песка в желчном пузыре или протоках, мешающих свободному оттоку желчи. Воспаление могут вызвать и микроорганизмы, проникающие в желчный пузырь главным образом из кишечника. Причиной воспаления желчного пузыря и протоков может быть также гастрит с недостаточным содержанием кислоты в желудочном соке. Нередко хронический ангиохолецистит сопутствует хроническому гепатиту или развивается после острого гепатита. Хронический холецистит может развиться после острого холецистита или на фоне общих хронических заболеваний (хронический аппендицит, ангина, сифилис, туберкулез, малярия). Если частота обнаружения желчных камней с возрастом увеличивается, то бескаменный холецистит встречается чаще в более молодом возрасте, 30–45 лет. Предрасполагающими факторами к возникновению хронического холецистита являются ожирение, язвенная болезнь желудка и двенадцатиперстной кишки, хронический гастрит, колит, панкреатит. Желчный пузырь – хранилище для желчи. В нем запасы постоянно скапливаются, но в силу каких-либо причин не расходуются и начинают портиться, то есть в нем развивается застой и изменение свойств желчи. Застой желчи, как правило, является следствием двигательных расстройств – дискинезии. Застой желчи, развивающийся при дискинезиях, создает условия, при которых микроорганизмы могут проявить агрессивность и привести к воспалению желчных путей. Застою желчи способствует нерегулярное питание, переедание, злоупотребление жирами животного происхождения, копченостями, острыми и пряными блюдами. Алкоголь в неумеренных дозах также способствует возникновению холециститов и холангитов. Хронический холецистит – это хронический полиэтиологический воспалительный процесс в желчном пузыре, который довольно часто выходит за пределы стенок и распространяется на желчные протоки. Человек считает себя практически здоровым. Правда, время от времени просто так, без всяких видимых причин, вдруг зазнобит и поднимется температура, невысокая. Выпил аспирин, и все в порядке. Или после сытного ужина – тяжесть в желудке, отрыжка, изжога. Все это как бы тоже вполне объяснимо, к утру пройдет. Но утром встает человек с постели вялый, уставший, вроде и не отдыхал. Во рту горечь. И ничем эту горечь не снять: ни кислым соком, ни сладким кофе. Только усиливается. Однако, особенно если поголодать или поесть чего-нибудь легкого, нежирного, неострого, все опять возвращается в норму. Иногда беспокоят боли в животе, вернее, в правой верхней его части, под ребром. Все эти признаки – симптомы хронического холецистита. Процесс этот длится долго. Порой он более интенсивен (фаза обострения), порой как бы затухает (фаза ремиссии), но все равно продолжает исподволь подтачивать организм. И если его не лечить, он может иметь самые неприятные последствия. Одно из них – острый холецистит. Но есть и другие: он может привести к изменению желчи и образованию камней (желчнокаменная болезнь), осложниться гепатитом (воспалительный процесс в печени, который характеризуется поражением ее клеток и разрастанием соединительной ткани), панкреатитом (воспалительно-дистрофическое заболевание железистой ткани поджелудочной железы с поражением ее протоков), дуоденитом (воспаление слизистой оболочки двенадцатиперстной кишки). СимптомыОсновные симптомы хронического холецистита – это прежде всего периодически повторяющаяся или постоянная тупая ноющая боль, вероятна тяжесть в области правого подреберья. Как правило, боль может усиливаться или возникать после приема алкоголя, жареной, жирной, холодной, острой пищи, а также после физических нагрузок, переутомления, стрессов. Человек может ощущать также боли в спине, шее, затылке, правой лопатке, плече, ключице. Многие жалуются на постоянное «подташнивание», порой рвоту, отсутствие аппетита, отвращение к жирной пище, сухость и горечь во рту, отрыжку, особенно после приема пищи, неустойчивый стул. Поносы могут чередоваться с запорами, но не исключен и какой-нибудь один вид патологии. При обострении наблюдаются обложенность языка густым бледновато-желтым налетом, неприятный запах изо рта, субфебрильная температура, иногда желтушность наружных оболочек глаза – склер. Если заболевание запущено, то у больного возможны жалобы на работу сердца: ноющие боли, тахикардия. Острый холецистит – острое воспаление в желчном пузыре; возникает, как правило, по двум причинам: желчнокаменная болезнь и запущенный хронический холецистит. Часто симптомы этих заболеваний совпадают. Но каждое имеет и свои особенности. СимптомыОстрый холецистит проявляется болезненными приступами в правом подреберье и подложечной области. Могут появиться тошнота и рвота. Температура подскакивает очень высоко – до 38–39°. Боль бывает очень сильной, просто нестерпимой, может отдавать в правое плечо и лопатку. Возникает она чаще всего внезапно, но если расспросить больного, то, скорее всего, окажется, что за 3–4 часа до приступа он ел что-либо острое, жирное или принимал алкоголь. Через 2–3 дня после возникновения приступа может появиться желтушность кожи. Моча приобретет темный цвет. При возникновении приступа острого холецистита может потребоваться вмешательство хирурга (если в протоке застрял камешек), поэтому «скорую» нужно вызвать обязательно. А до ее приезда ни в коем случае не ставить грелку, не пытаться прочистить желудок. ЛечениеХина 3Х, 3. Применяют при явлениях «кислой» изжоги, при сжимающей боли в районе нижнего отдела пищевода, при запорах. Сепия 6, 12, 30. Применяют при холециститах с камнями и застоем крови в печени. Особенно показана при опущении каких-либо внутренних органов. Хедидониум 3Х, 3. Применяют при холециститах с желтухой и болями, отдающими в правую лопатку. Кали карбоникум 3–6. Это лекарство используется при лечении холециститов, сопровождаемых болями, отдающими вверх, к груди. Белладонна 1Х—2Х. Рекомендуют при холециститах с колющими и стреляющими болями в районе желчного пузыря, когда боль расходится радиально во всех направлениях. Белладонна 3Х. Этот препарат лучше использовать при поверхностном (катаральном) холецистите с резким началом и быстрым развитием (острые боли в правом подреберье); при наличии лихорадочного состояния, сухости во рту. Бриония 3Х. Используется при катаральном холецистите с болями в правом подреберье, а также при рвоте, запорах, небольшой лихорадке. Апис 3Х. Данное гомеопатическое средство тоже используется для лечения катарального холецистита с лихорадкой, но без жажды. Эхинацея 1Х, 2Х, 3Х. Используется при катаральном холецистите, особенно эффективен при угрозе гнойного воспаления. Меркуриус дульцис 3, 6. Используют при холециститах с явлениями желтухи. Лахезис 6, 12. Средство для лечения холециститов, до и после операции по поводу гнойного холецистита, показан при явлениях лихорадки. Меркуриус солюбилис 6. Своевременное назначение этого препарата может предупредить воспаление с нагноением. Он показан до операции. Гепар сульфур 3Х, 2, 3. Способствует выделению гноя, его обычно назначают после операций при наличии гноя в протоках. Силицея 3, 6. Рекомендуется при продолжительных, затяжных нагноениях, незаживающих рубцах. ПанкреатитПанкреатит (от гр. «панкреас» – поджелудочная железа) – воспаление поджелудочной железы. Различают острый панкреатит и хронический панкреатит. Острый панкреатит характеризуется резкой, нередко опоясывающей болью в верхней половине живота, многократной рвотой, падением артериального давления. Боли бывают настолько резкими и мучительными, что человек может потерять сознание. Однако боли могут быть не только приступообразными, но и длительными, отдают кзади, в поясницу и под лопатку. Чаще всего сочетается с заболеваниями желчного пузыря, желчных протоков и особенно желчнокаменной болезнью. Также возникает при длительной интоксикации, от чрезмерного употребления алкоголя. Алкоголь, воздействуя на слизистую двенадцатиперстной кишки, вызывает активное выделение гормона секретина, раздражающего поджелудочную железу. Также острый панкреатит может развиться вследствие перехода воспаления с соседних органов – с желудка и двенадцатиперстной кишки при язве. Приступ нередко происходит после приема обильной и особенно жирной пищи. Обычно поражает людей от 30 до 50 лет, причем чаще мужчин, чем женщин. Также к группе риска относятся люди с нарушенным жировым обменом. Острый панкреатит может перейти в хронический. Из возможных осложнений особо опасны перитонит и киста поджелудочной железы. При остром панкреатите требуется срочная госпитализация и, возможно, хирургическое вмешательство. Хронический панкреатит характеризуется болями, отрыжкой, тошнотой, испражнениями непереваренной пищей. Во многом симптоматика напоминает острый панкреатит, но в более мягкой форме. Возможно расстройство стула. Характеризуется сильным похуданием больного. Хронический панкреатит, развившийся из острого, называется рецидивирующим панкреатитом. Другой причиной заболевания могут быть заболевания близко расположенных органов, особенно желчнокаменная болезнь и цирроз печени. Также развивается хронический панкреатит под влиянием длительной интоксикации. ДиагностикаДиагноз становится ясным, если болевые ощущения в животе сопровождаются нарушениями внутренней и внешней секреции. Основным методом диагностики являются лабораторные анализы крови на диатазу и липазу. Ренгеноскопия малоэффективна. ЛечениеПри острых формах консервативное лечение предполагает в первую очередь снятие болей. Рекомендуется голод в течение 3–4 дней. Для подавления секреции поджелудочной железы подкожно вводится атропин. Для предупреждения гнойных процессов необходимо применение антибиотиков – пенициллина, стрептомицина, тетрациклина. Показания к хирургическому вмешательству только при опасности перитонита и переходе к некрозу тканей. При хронической форме назначается строгая диета и холод на живот. При резко выраженной анемии и поносах назначаются витамины группы В, аскорбиновая кислота. Рекомендуется отказаться от алкоголя, крепкого кофе и табака. Для восстановления щелочной среды желудка хорошо принимать минеральную воду типа боржоми. Хороши также винные ягоды и ананасы. Из курортов более всего подходят Ессентуки, Боржоми и Железноводск. Желчнокаменная болезньЖелчнокаменная болезнь – одно из самых распространенных заболеваний. Она характеризуется образованием в желчных путях и желчном пузыре камней, в состав которых входят холестерин, билирубин и соли извести. Это заболевание имеет возрастные и половые границы. Так, у молодых людей (до 20–30 лет) камни образуются очень редко, а вот после 40–60 лет этой болезнью поражены уже многие, после 70 лет желчные камни обнаруживаются у каждого третьего. Заболевание сопровождается, как правило, воспалительным процессом в желчном пузыре, поэтому желчнокаменную болезнь называют также «калькулезным холециститом» («калькулезный» означает наличие камней). Развитию этого заболевания способствует множество факторов. Несомненно, наиболее значительную роль играет неправильное питание. Особенно благоприятствует развитию болезни избыточное употребление богатой жирами пищи, содержащей холестерин (жирные сорта мяса и рыбы, сливочное масло, яйца и т. д.). Имеет значение и повышенное содержание в пищевом рационе круп и мучных блюд, так как это способствует определенным реакциям, вследствие которых уменьшается растворимость холестерина. Люди, в рационе которых много овощей, фруктов и молока, редко имеют камни. Различные обменные заболевания, такие как ожирение, сахарный диабет, подагра, почечнокаменная болезнь, обменного характера артриты, атеросклероз, недостаток витамина А, тоже предрасполагают к образованию желчных камней. Достаточно большое значение имеет наследственность. Застой желчи рано или поздно приводит к желчнокаменной болезни, ведь при застое желчи нарушается равновесие компонентов желчи, что ведет к их выпадению в осадок. Редкий прием пищи, малоподвижный образ жизни, запоры, ношение тугих поясов, нервно-психические расстройства, сопровождающиеся дискинезией желчных путей, – все эти факторы, вызывающие застой желчи в желчном пузыре, способствуют образованию желчных камней. Может вызвать образование камней и инфекция, проникающая к печени из других органов. Все чаще стали отмечаться случаи, когда у людей с первоначально диагностируемым бескаменным холециститом начинают образовываться камни. ОсложненияЖелчнокаменная болезнь считается хроническим заболеванием и иногда, особенно без лечения, соблюдения соответствующего режима и диеты, может привести к ряду осложнений. Из осложнений желчнокаменной болезни чаще всего наблюдается закупорка протоков; если это состояние длительно, оно может привести к водянке желчного пузыря. При наличии же инфекции – к гнойному холециститу. Такие осложнения, если они не проходят в течение 2–3 недель, в большинстве случаев требуют хирургического лечения. СимптомыПоследовательность проявлений болезни, как правило, следующая: после сильных приступов желчной колики возникает лихорадка, затем появляется желтуха, и вскоре может отмечаться увеличение печени. Обычно приступ длится от нескольких часов до 1–2 дней. При закупорке протока камнем возникает желтуха, которая сопровождается зудом, обесцвечиванием испражнений и вскоре после приступа исчезает. Закупорка может носить частичный характер, а камень в протоке перемещаться, то прикрывая, то открывая отверстие протока, подобно клапану. Желтуха при этом меняется в интенсивности, она может полностью исчезать и появляться снова. При стойкой закупорке все проявления, свойственные желтухе, выражены в большей степени, температура тела может повышаться до 39–40°. В этом случае при отсутствии хирургического лечения последствия могут быть крайне тяжелыми, а порой и необратимыми. При относительно легком течении болезни приступы редки, между ними могут пройти годы. В других случаях колика возникает чаще, иногда каждый день. Вне приступа больные обычно чувствуют себя вполне здоровыми. К наиболее часто встречающимся паразитам, поражающим желчный пузырь, относятся лямблии. Эти подвижные паразиты проникают в желчный пузырь и желчные ходы из желудочно-кишечного тракта, где размножаются и вызывают воспалительный процесс. Упорное и продолжительное поражение лямблиями может привести к тяжелому заболеванию желчного пузыря и желчных путей, гепатиту, циррозу с соответствующими проявлениями. Обследование при подозрении на поражение лямблиями должно проводиться в условиях медицинского учреждения. Профилактика заключается в личной гигиене, так как паразиты попадают через рот, главным образом с сырой пищей и водой, а также с грязных рук. Лечение лямблиоза также должно быть назначено врачом. ЛечениеНезависимо от причины, вызвавшей дискинезию, для уменьшения болевых приступов необходимо избегать нервно-психических и физических перенапряжений. При постановке диагноза «дискинезия желчевыводящих путей» обычно указывается и тип заболевания – гипотонический (со снижением тонуса) или гипертонический (с чрезмерным повышением тонуса). В первом случае для некоторого повышения тонуса хорошо принимать тонизирующие средства, такие как женьшень, аралия, элеутерококк, экстракт алоэ и другие стимулирующие препараты – в форме настойки по 15–20 капель на стакан прохладной воды 1–2 раза в день. Также рекомендуется принимать минеральные воды, например ессентуки № 17, арзни (скважина № 15), баталинскую. Принимать любую воду следует холодной или слегка подогретой, без газов, по 1 бутылке в день в 2–3 приема за полчаса—час до еды. При повышенном тонусе следует принимать успокаивающие препараты, такие, например, как настойка валерианы, пиона, боярышника, пустырника. Минеральные воды в этом случае лучше принимать следующие: славяновская, смирновская курорта Железноводск, ессентуки № 4 и № 20, нарзан № 7 в горячем (теплом) виде. Количество от 1/2 до 1 л разделить на 5–6 приемов в сутки. В период обострения хронического холецистита врач назначает антибактериальные препараты, но ненадолго. Кроме антибактериальных средств (антибиотиков) при лечении обострений заболевания необходимо применение желчегонных средств, других противоинфекционных и противовоспалительных средств или (при необходимости) антипаразитарных препаратов, например при лямблиозе. Желчегонные препараты I группа препаратов – холеретики (или холесекретики), которые стимулируют образование желчи. Этим препаратам отдают предпочтение при хронических заболеваниях печени и желчевыводящих путей. К этой группе относятся препараты, содержащие натуральные желчные кислоты или желчь. Хологон, или дегидрохолевая кислота. Препарат содержит натуральные желчные кислоты. Принимают внутрь орально в таблетках по 0,25 г 2–3 раза в день в течение месяца. Аллохол. Выпускается в виде таблеток, содержащих сухую желчь. Стимулирует отделение желчи, способствует усилению двигательной функции кишечника (при этом ликвидируются запоры), подавляет процессы гниения и брожения в кишечнике. Принимают по 1–2 таблетки 3 раза в день после еды. У некоторых возможно развитие аллергических реакций или поносов (при этом следует отменить препарат). Холензим. Также содержит сухую желчь, а кроме того – пищеварительные ферменты. Действие его несколько слабее, чем у предыдущих препаратов. Принимают по 1–2 таблетке 3 раза в день после еды. Также способствует повышению желчеотделения подгруппа синтетических препаратов, но действие их значительно мощнее, чем действие естественных препаратов. Кроме того, некоторые из них обладают противовоспалительным действием. Осалмид, или оксафенамид. Принимают внутрь по 1 таблетке 3 раза в день. Нельзя принимать при стенокардии. Циквалон. Обладает значительным противовоспалительным действием. Никодин. Оказывает желчегонное и противомикробное действие. Принимают 3 раза в день. К желчегонным препаратам растительного происхождения относятся экстракты бессмертника, кукурузных рылец, пижмы, препараты шиповника, барбариса и др. Промышленностью выпускается готовый экстракт из плодов шиповника под названием холосас. Его принимают по 1 ч. ложке 3 раза в день. Фламин – это концентрат из бессмертника. Принимают в виде таблеток по 0,05 г 3 раза в день. Холелитин. Существуют 3 разные настойки под этим названием. Холелитин № 1 – настойка барбариса и диоскореи остролистной. Холелитин № 2 – настойка хинного дерева, лептандры и чистотела. Оба препарата принимают по 10 капель 3 раза в день за 15 минут до еды в чередовании, через месяц – оба препарата ежедневно. Холелетин № 3 – настойка барбариса, чилибухи и др.; принимают ежедневно по 10–15 капель 3 раза в день через 2 часа после еды. Через месяц повторяют курс – один раз на ночь. При колике препарат № 3 принимают до прекращения острых болей через каждые 15 минут. Гидрохолеретики – это группа препаратов, которые повышают желчеотделение за счет воды и оптимального для желчеотделения тонуса мышц желчного пузыря и желчных протоков. К этой группе относятся минеральные воды типа ессентуки, джермукские, смирновская, славяновская и другие. Принимают минеральные воды в теплом виде за 20–30 минут до еды. II группа препаратов – холекинетики (средства, способствующие выделению желчи). Данная подгруппа средств способствует желчеотделению, повышая тонус желчного пузыря и снижая тонус других мышц желчевыводящей системы. К ним относятся такие препараты, как сорбит, ксилит, маннит, раствор сульфата магния. Их назначают при дуоденальном зондировании и при тюбажах. Холеспазмолитики. Эти средства расслабляют мышцы желчных путей. Их назначают при желчнокаменной болезни и гиперкинетической форме дискинезии желчевыводящих путей. Но-шпа. Принимают по 1–2 таблетки 3 раза в день. Папаверин. Принимают по 1–1,5 таблетки 3–5 раз в день. Феникаберан. Принимают по 1 таблетке 3–6 раз в день. Тифен. Принимают по 1 драже после еды 2–3 раза в день. Датискан. Принимают по 1–2 таблетки 2–3 раза в день за 15 минут до еды. Дибазол. Принимают по 1 таблетке по 0,02 г 2–3 раза в день. Олиметин. Содержит смесь эфирных масел. Обладает спазмолитическим (расслабляющим мышцы), противовоспалительным, желчегонным действием. Принимают по 1–2 капсулы 3–5 раз в день. Холагол. Действие подобно действию олиметина. Принимают по 5 капель на сахаре до еды, при приступе колики – до 20 капель одновременно. III группа препаратов – хенопрепараты, то есть препараты, способствующие растворению камней в желчном пузыре. Следует сказать, что средства этой группы можно применять только при наличии одиночных камней диаметром не более 20 мм или мелких камней, занимающих не более 50 % площади желчного пузыря. Хенодезоксихолевая кислота – хенодиол, хенофалк; урсодезоксихолевая кислота – урзофалк – эти препараты принимают внутрь, 2–3 раза в день (большую часть – на ночь), длительно (от 6 до 36 месяцев). После растворения камней прием препарата продолжают еще 3 месяца. Данные средства нельзя принимать вместе с антацидными препаратами, такими как альмагель, фосфалюгель, гастал, маалокс, миланта, дельцид, глюсил-лак (то есть с препаратами, содержащими гидроокись алюминия). Тюбаж, или «слепое» зондирование, используется для улучшения оттока желчи из желчных протоков и желчного пузыря, благодаря чему происходит своеобразная разгрузка печени и промывание желчного пузыря и желчных ходов. После перенесенного гепатита длительное время печень восстанавливает свои функции, в том числе и выработку нормальной желчи. «Слепые» зондирования способствуют этому процессу. Помимо этого, усиление оттока желчи в кишечник ускоряет его двигательную активность – перистальтику, благодаря чему стул становится более регулярным, переваренным, ликвидируются запоры, если они беспокоили. Последовательность процедуры 1. Утром натощак выпить 1/2—1 стакан теплой воды или отвара желчегонных трав. 2. Через 30 минут принять подогретый до 38–40 °C какой-либо желчегонный завтрак, выбранный из приведенных ниже. 3. Запить «завтрак» или лекарство 1/2—1 стаканом очень теплого, подслащенного чая или тем же отваром трав. 4. Лечь на левый бок, а на правый бок, на область печени, положить теплую грелку, укрыться, лежать 1,5–2 часа. 5. После окончания процедуры рекомендуется сделать несколько глубоких вдохов, приседаний, после чего можно позавтракать. В некоторых случаях во время процедуры зондирования может появиться умеренная боль в правом подреберье, что объясняется чрезмерно интенсивными сокращениями желчного пузыря. В таких случаях при проведении последующих процедур во время приема жидкости перед зондированием необходимо принять спазмолитик (например, но-шпу – 1–2 таблетки или папаверин 1–1,5 таблетки). После хорошего опорожнения желчного пузыря может быть слегка разжиженный стул.
Заболевания кишечникаКишечник – самый большой по протяженности орган пищеварения. Начинается он от желудка и заканчивается заднепроходным отверстием. Кишечник разграничивают на два отдела: тонкая кишка и толстая кишка. В стенках кишечника имеется четыре оболочки: • слизистая, выстилающая кишечник изнутри; • подслизистый слой (из рыхлой соединительной ткани); • мышечная (2 слоя гладких мышц: наружный – продольный и внутренний – циркулярный); • серозная (брюшина). Слизистая оболочка покрыта эпителием и включает мышечную пластину. Любое повреждение, нарушение целостности любой из этих оболочек может иметь негативные последствия для здоровья человека. Симптомы заболеваний кишечникаБоли в области пупка дают основания подозревать проблемы с тощей, подвздошной слепой и восходящей кишками. Боли внизу живота – проблемы с толстой кишкой. Для раздражения брюшины диафрагмы характерны боли, отдающие в поясничную область, спину, надключичные пространства. Неприятные болезненные ощущения у заднего прохода могут быть следствием сфинктерита (чаще при поносах), обострившегося либо осложненного геморроя, анальной трещины (чаще при запорах). Боли, которые мучают человека постоянно, но особенно усиливаются при движениях, ходьбе, сотрясениях, дефекации, очистительных клизмах, свидетельствуют о том, что патология распространилась на брюшину, лимфатический и нервный аппарат кишечника. Боли в первой половине ночи обычно ощущают люди, имеющие язвенные болезни (они связаны с приемом пищи), а при патологии кишечника – боль, как правило, беспокоит под утро, что обусловлено суточными ритмами активности этого органа. Светлый цвет кала указывает на патологические процессы в тонкой кишке, наличие крови – на геморрой, эрозии, язвы. Отсутствие чувства полного опорожнения после дефекации, тенезмы, ложные позывы свидетельствуют о больших проблемах, в том числе и в нижнем отрезке прямой кишки. При кишечных заболеваниях отмечаются самые разные симптомы ухудшения общего состояния. Иногда активно начинают выпадать волосы, снижается потенция, кончик языка краснеет и его слегка пощипывает, кровоточат десны, в углах рта появляются трещины. Может нарушиться сумеречное зрение. Наблюдаются также боли в костях, происходят «немотивированные» переломы костей. Все это указывает на нарушения обмена веществ, одной из причин которого могут стать болезни кишечника. Опасные синдромы кишечных заболеванийСиндром недостаточности пищеварения (ферментопатия) – это целый комплекс симптомов, возникающих из-за нехватки ферментов, позволяющих полноценно перерабатывать пищу. Причин синдрома много. Это и врожденные генетические нарушения, и приобретенные, происходящие по причинам различных заболеваний. Среди врожденных наиболее часто встречается недостаточность дисахаридов – веществ, необходимых для усвоения организмом очень ценных составляющих пищи: лактозы, сахарозы, изомальтазы и т. д. Между прочим, если слизистая кишечника не вырабатывает этот фермент, а человек начинает употреблять продукты, содержащие, например, лактозу, то все может закончиться большой бедой, вплоть до смерти. Генный дефект также иногда проявляется в нехватке пептидаз, отвечающих за расщепление белков, и энтерокиназ. Очень часто причиной синдрома недостаточности пищеварения бывают погрешности питания. В некоторых случаях стойкие расстройства процесса пищеварения, чем, в сущности, и является синдром, становятся следствием дефицита белков, витаминов, микроэлементов в рационе, несбалансированной диеты (аминокислотный дисбаланс, нарушение соотношения между жирными кислотами, водорастворимыми и жирорастворимыми витаминами, минеральными солями). Бывают случаи, когда активность и биосинтез ферментов и белков снижается из за отравления организма вполне обычными (естественными) элементами употребляемой пищи или чужеродными примесями. В некоторых продуктах (бобовые, рис, злаковые, яйца и др.) обнаружены вещества, которые тормозят, угнетают выработку полезных ферментов (специфические белковые ингибиторы), что, естественно, отражается на скорости и качестве пищеварения. А соединения ниациноген и ниацитин (антивитамины), содержащиеся в кукурузе, и ниридоксин, обнаруженный в семенах льна (льняное масло), мешают усвоению витаминов, в частности никотиновой кислоты и др. Многие компоненты, загрязняющие окружающую среду и продукты питания, подавляют биосинтез белка и вызывают угнетение активности ферментов, что очень негативно сказывается на работе кишечника. Среди таких элементов можно назвать соли тяжелых металлов (ртуть, мышьяк), пестициды, микотоксины. При разных видах синдрома недостаточности пищеварения проявляются нарушения в различных областях кишечника. В зависимости от формы синдрома нарушается: 1) полостное пищеварение; 2) пристеночное (мембранное) пищеварение; 3) внутриклеточное пищеварение. Кроме того, существуют смешанные формы недостаточности пищеварения. Все эти синдромы сопровождаются поносами, метеоризмом и другими диспепсическими расстройствами (нарушениями пищеварения). Проявляется и нарушение всасывания глюкозы и других моно-, ди– и полисахаридов. Истощается энергетический запас организма. Вследствие этого появляется вялость, повышенная утомляемость, слабость, на все это накладывает отпечаток и стремительно прогрессирующий дисбактериоз кишечника. Обилие непереваренных продуктов приводит к постепенному нарастанию общей интоксикации организма – появляются различные страхи, недомогания, сосредоточения на симптомах болезни, постепенная потеря веса (или наоборот – увеличение, но за счет отечности тканей), нарушение микроэлементного обмена. Недостаточность полостного пищеварения (диспепсия) возникает вследствие некомпенсированного снижения секреторной функции желудка, кишечника, поджелудочной железы, желчеотделения. Синдром часто вызывается и сопровождается расстройством двигательной функции желудочно-кишечного тракта. Оно проявляется в спазмах, которые ведут к застою содержимого, сужению просвета (стеноза) или сдавлению кишки. В других случаях начинают усиленно сокращаться стенки кишок (повышенная перистальтика), что вызывает ускоренное движение содержимого кишечника. Диспепсия случается по разным причинам. Это могут быть перенесенные кишечные инфекции, изменение микрофлоры, когда вместо полезных бактерий в полости тонкого кишечника заселяются вредные, патогенные бактерии, вызывающие процессы брожения и гниения в толстой кишке. Поводом к зарождению патологии становятся такие повседневные «вредные привычки», как переедание, несбалансированное питание, употребление пищи, лишенной витаминов. Большую опасность представляет, увы, нередкое сочетание чрезмерного переедания и психического и физического перенапряжения, перегревания, переохлаждения. Эти факторы тормозят секреторную (образовательную и выделительную) функцию пищеварительных желез. Диспепсия часто сопровождает различные заболевания желудка, кишечника и других органов пищеварительной системы. Синдром раздраженного кишечника – комплекс нарушений основных функций кишечника: функции секреции и функции моторики (двигательной). Видимых изменений слизистой оболочки кишки не наблюдается. Заболевание скорее нервное, чем органическое. Обострение кишечных расстройств часто зависит от отрицательных психоэмоциональных воздействий, а стихание – от их устранения. Главную роль в развитии заболевания играют нарушения так называемой энтериновой нервной системы, регулирующей скорость и ритм работы (моторную функцию или перистальтику) кишечника. Тонкий механизм перистальтики нарушают стрессы, депрессия, кишечные и респираторные вирусные инфекции, заболевания органов брюшной полости и малого таза (гастрит, холецистит, простатит), неправильное и нерегулярное питание, а также многие другие факторы. Мужчины подвержены этому заболеванию в меньшей степени, чем женщины. ЛечениеЛечение заключается прежде всего в борьбе с основным заболеванием. Параллельно врач вводит в пищевой рацион вещества, которых не хватает больному: белки, аминокислоты, витамины, минеральные соли. Если пациента мучают поносы, обычно назначается диета. В случаях, когда диета не дает нужного эффекта в течение нескольких дней, или при тяжелой диспепсии могут быть рекомендованы вяжущие средства (настои плодов черники, черемухи, соплодий ольхи, дубовой коры, корок граната, а также препараты танальбин, дерматол). При метеоризме назначаются ветрогонные препараты. Нормализации функции пищеварения способствуют также ферментные средства: мезим-форте, фестал, панкреатин, абомин, панзинорм, панкурмен, дигистал и креон, панцитрат и др. ДуоденитХронический дуоденит – это воспаление слизистой оболочки двенадцатиперстной кишки. Особенно часто им страдают мужчины: в 2–3 раза чаще, чем женщины. Как правило, хронический дуоденит – заболевание людей старшего возраста. По мере увеличения возраста оно встречалось все чаще. А у людей старше 70 лет хронический дуоденит диагностировался в 40 % случаев. Различают первичный, вторичный (сопутствующий) хронический дуоденит, а также распространенный (тотальный) и ограниченный (локальный). К локальным относят бульюит, папиллит, дистальный и проксимальный дуодениты. Причины возникновенияПоспешная еда – одна из главнейших причин развития дуоденита. Кроме того, специи, пряности, кофе, крепкий чай, алкоголь, курение стимулируют секрецию желудочного сока, избыток которого вреден для кишечника. Алкоголь, кроме того, расстраивает моторную функцию желудка и двенадцатиперстной кишки. Грубая пища травмирует слизистую оболочку этих органов. Причиной заболевания может стать также изменение так называемых факторов защиты и агрессии, когда организм не справляется с постоянной атакой вредных для него факторов. Таким фактором для слизистой двенадцатиперстной кишки является излишнее содержание соляной кислоты в желудочном соке. Соляная кислота разъедает слизистую оболочку, не способную противостоять такой «агрессии» из-за ослабленной функции, плохого кровоснабжения, замедленного процесса восстановления клеток (регенерации) и т. д. То же самое можно сказать и об излишке пепсина – фермента, с помощью которого расщепляются и усваиваются белки. Иногда хронические дуодениты возникают на фоне перенесенных острых гастроэнтеритов вследствие пищевых отравлений. В некоторых случаях слизистую травмируют разные паразиты: лямблии, глисты или токсины. Последнее, как правило, случается при других патологиях: хронической почечной недостаточности, подагре и т. п. Обычно заболевание развивается на фоне проблем с желудком, другими отделами кишечника, поджелудочной железой, печенью. Особенно часто дуодениты случаются при язвах, гастрите, панкреатите, холецистите. Очень часто хронический дуоденит сопровождает гепатиты и циррозы печени. СимптомыСпецифических симптомов заболевания не выявлено; в различных случаях воспаление проявляется по-разному. Это могут быть неприятные ощущения через 2–3 часа после еды. Боли в верхней части живота (подложечная область), изжога, чувство распирания, тяжести, иногда тошнота, отрыжка, неприятный привкус во рту, обложенный язык. В некоторых случаях при обострении может возникать своеобразный вегетативный синдром. Появляются сильные головные боли, похожие на мигрень, которые возникают через 2–2,5 часа после приема пищи. Также случаются приступы выраженной адинамии (снижения двигательной активности), наблюдаются быстрая утомляемость, раздражительность, вспыльчивость, нарушения сна. Могут возникать боли в правом или левом подреберье, боли опоясывающего характера, а иногда преходящая механическая желтуха, с жаром и ознобом. Иногда боли и чувство тяжести в области живота возникают не только после еды, но и натощак. Очень часто у больных дуоденитом нарушен стул, как правило, это запоры, которые сопровождаются вздутием живота, метеоризмом. Большое количество клинических проявлений дуоденита обусловлено несколькими причинами. Главная из них заключается в том, что это заболевание часто является вторичным, следствием какого-нибудь другого заболевания. Поэтому признаки одной болезни наслаиваются на признаки другой. По преобладанию тех или иных проявлений различают язвенно-, гастрито-, холецисто-, панкреатоподобную, бессимптомную и смешанную формы хронического дуоденита. Более всего распространен язвенноподобный дуоденит, характеризующийся поздними ночными голодными болями в эпигастральной области. В ряде случаев они обостряются в определенные сезоны, чего не наблюдается при других формах заболевания. Частым осложнением хронического дуоденита является перидуоденит. При этом боли усиливаются и становятся постоянными. ДиагностикаХарактерные для дуоденитов изменения слизистой оболочки двенадцатиперстной кишки хорошо выявляет рентген с применением антиспастических препаратов. Также часто применяется метод дуоденофиброскопии, который позволяет осматривать двенадцатиперстную кишку для определения изменений ее слизистой оболочки: воспалительный отек и гиперемию, эрозии, мелкие точечные кровоизлияния, в некоторых случаях даже легко кровоточащие. В эндоскоп можно также увидеть другое состояние слизистой: ее вялость, бледность, так называемые атрофические изменения. Исследования с помощью рентгена и дуоденофиброскопии дают возможность достаточно точно установить, насколько серьезны в данном случае органические изменения. Из лабораторных методов в первую очередь применяется дуоденальное зондирование, когда с помощью специального зонда у больного берут на анализ желудочный сок. С помощью зондирования можно даже проследить, как точно больной выполняет указания врача, а также выявить наличие глистов и других паразитов. ЛечениеПри лечении хронических дуоденитов (вторичных) очень важно остановить развитие основного заболевания, на фоне которого развивается воспаление двенадцатиперстной кишки (гастрит, язвенное заболевание, панкреатит и т. д.). Поэтому применяется общая терапия. Для слизистой необходимы препараты, оказывающие местное вяжущее и обволакивающее действие. Хорошо зарекомендовали себя нитрат висмута основного, раствор нитрата серебра, карбоната кальция, каолина, комбинированных препаратов, в состав которых входит нитрат висмута (викалин, викаир). Появились и новые препараты с аналогичным действием, например раствор коллоидного висмута де-нол, а также сукральфат, который обладает еще и слабым антацидным и антипептическим действием. Если у больного дуоденит развился на почве язвы, то обычно его беспокоят сильные боли. В таком случае рекомендуется назначение холинолитических, ганглиоблокирующих, миотропных спазмолитических лекарственных средств. При болях и диспепсических явлениях хорошо действуют препараты, регулирующие моторные функции двенадцатиперстной кишки, желудка, сфинктера. Это препараты серии ортопрамидов (метаклопрамид, эглонил). Если дуоденит характеризуется повышенной кислотностью желудочного сока, их назначают в сочетании с антацидными препаратами (нейтрализующими соляную кислоту желудочного сока). Чтобы усилить восстановительные процессы, назначают такие средства, как метронидазол (трихопол), макмирор, тиберал, и др. Если у больного дуоденит вызван паразитами, то есть обнаружены глисты и лямблии, рекомендуется курс специфической терапии. Какая бы форма дуоденита ни коснулась человека, какое бы медикаментозное лечение ни назначал врач, без строгой и неукоснительно соблюдаемой диеты, особенно в период обострения, не обойтись. Обычно это диета № 1, 1а, 1б, при сопутствующем холецистите или панкреатите – № 5, 5а. Очень полезны минеральные воды. Но не все, а только щелочные, или, как их правильно называют, гидрокарбонатная хлоридио-натриевая вода: ессентуки № 4 и № 17, боржоми. Покупать их следует обязательно в аптеке (что исключает подделки), пить подогретыми до комнатной температуры, предварительно подождать, пока испариться газ. Принимать стоя по 1/2 стакана за полчаса до еды. При болях врач может назначить физиотерапию. Особенно полезны парафиновые и грязевые аппликации. Но только в случае, если нет противопоказаний: нарушений в работе сердца, центральной нервной системы, тяжелой формы панкреатита. ЭнтеритЭнтерит (от гр. «энтерон» – кишка) – заболевание тонкой кишки, характеризующееся ее воспалением и нарушением функций, прежде всего переваривания и всасывания, вследствие чего возникают кишечные расстройства и изменения всех видов обмена веществ. При энтерите поражается вся тонкая кишка или ее отделы; поражение тощей кишки называется сюнит, подвздошной кишки – илеит. Различают также острый энтерит и хронический энтерит. Острый энтерит обычно наблюдается при инфекционных заболеваниях желудочно-кишечного тракта (брюшной тиф, паратиф и др.), а также при сильных пищевых отравлениях, пищевой аллергии и т. д. В этих случаях слизистая тонкой кишки набухает, увеличивается, воспаляется, возрастают ее секреторные функции. В тяжелых случаях происходят местные кровоизлияния и даже выделения крови с калом. Возникают внезапные сильные боли, преимущественно в середине живота. Повышается температура, появляется рвота, понос. В тяжелых случаях наблюдается картина общего отравления организма, то есть нарушается работа сердечно-сосудистой системы, проявляются все признаки обезвоживания организма, возможны даже судороги.
Хронический энтерит, в отличие от острого, сконцентрированного на воспалительных процессах тонкой кишки, характеризуется серьезными нарушениями функций тонкой кишки, в частности переваривания и всасывания, что является большим стрессом для всего организма, и особенно обменной и иммунной систем. Очень страдает и сама слизистая тонкой кишки. В ней происходят дистрофические изменения, воспаление принимает хроническую, постоянную форму, развивается склероз, в результате орган слабеет, истончается и перестает выполнять свои функции. Хронический энтерит может быть вызван недолеченной или недобросовестно леченной острой формой заболевания. Заболевание вызывают также разные инфекции: возбудители дизентерии, стафилококки, сальмонеллез, персинии, синегнойная палочка. А также паразиты типа лямблий, аскаридов, стронгилоидов и т. п. Довольно часто хронический энтерит вызывают самые обычные, рядовые ситуации («алиментарные факторы»). К ним относятся: систематическое нарушение режима питания, неумеренное употребление алкоголя, острой, пряной еды, а также продуктов, богатых углеводами. Энтерит развивается в результате применения ряда лекарственных средств (салицилатов, индометацина, кортикостероидов, иммунодепрессантов, цитостатических препаратов, некоторых антибиотиков при длительном или бесконтрольном их использовании). Поводом для развития энтерита может стать также действие ядовитых для человека веществ, таких как мышьяк, свинец, фосфор. Кроме того, встречается так называемый лучевой энтерит, возникающий под воздействием ионизирующего излучения. Часто причинами хронического энтерита бывают другие заболевания (ревматизм, туберкулез, злокачественные новообразования, хронический панкреатит, хронический гепатит, цирроз печени, атрофический гастрит). В некоторых случаях хронический энтерит появляется у людей, перенесших резекцию желудка, гастроэктомию, ваготамию и т. д. Опасны в этом смысле и экземы, псориаз, пищевая аллергия, врожденные или приобретенные ферментопатии. Также создают благоприятные условия для развития энтерита заболевания, сопровождающиеся гипоксией тканей (хронические неспецифические заболевания легких, хронические заболевания сердца, сопровождающиеся хронической недостаточностью кровообращения). Может возникнуть хронический энтерит и на фоне хронической почечной недостаточности. При ишемии стенки тонкой кишки, на почве атеросклероза или воспаления мезентериальных сосудов возникает ишемический энтерит; нарушение иммунологического гомеостаза (постоянство состава и свойств) вызывает хронический энтерит, обусловленный иммунодефицитом. Среди причин могут быть врожденные (генетические) пороки: недостаток обмена веществ в кишечной стенке, двигательное расстройство кишечника, нарушения обменных процессов и др. Различают три степени тяжести хронического энтерита: I степень – в основном проявляются кишечные симптомы; II степень – сочетание кишечных симптомов со слабо выраженными нарушениями обменных процессов; III степень – преобладают явные расстройства обмена веществ с дистрофическими (порой необратимыми) изменениями внутренних органов. В этой стадии болезнь может напоминать некоторые другие болезни, протекающие с синдромом нарушенного всасывания: глютеновую энтеропатию, экссудативную гипопротеинемическую энтеропатию, болезнь Крона, болезнь Уиппла и др. Поэтому больным необходимо особенно тщательно пройти обследование. У больных с энтеритом первой степени тяжести наблюдается в основном так называемый местный энтеральный синдром, при котором человека мучают частые боли в животе, преимущественно в средней его части, ощущение тяжести, распирания, метеоризм, живот вздувается (имеет форму колпака), беспокоит урчание, неустойчивый стул: чередование запоров (реже) и поносов, при которых позывы не очень частые (3–6 раз в сутки), кал светло-желтый. Все эти местные проявления обычно возникают во второй половине дня и нередко сопровождаются проявлениями рефлекторного характера: у кого-то начинается сильное сердцебиение, у кого-то болит голова, у кого-то сердце. При второй и третьей степени тяжести к вышеописанным синдромам добавляются другие, свидетельствующие о разных нарушениях обменных процессов. Например, расстройство белкового обмена проявляется резким похудением (порой человек теряет 15–20 кг), остановить которое не в состоянии самая калорийная и обильная еда. Уменьшается содержание белков в сыворотке крови – развивается так называемая гипопротеинемия, что ведет к переходу жидкости из крови в ткани, вызывая появление отеков (голодные отеки). Вслед за белками крови расходуются белки печени, мышц и кожи; позже всех расходуются белки мышцы сердца и головного мозга. То есть начинаются дистрофические изменения внутренних органов. Нарушение обмена углеводов при хроническом энтерите встречается реже и выражено меньше. При таких состояниях усугубляются местные симптомы: вздутие живота, урчания, переливания, поносы, метеоризм. Это связано с усилением процессов брожения невсосавшихся углеводов под влиянием ферментов микробной флоры. Очень часто такие состояния случаются после того, как человек выпьет молоко: организм его практически не переносит, сказывается дефицит лактозы. Функции тонкой кишки слабеют, на ней при обследовании четко видны характерные дистрофические изменения. Если больной не усваивает жиры (нарушен липидный обмен), то у него падает вес, наблюдается снижение холестерина. Очень опасно, когда из-за хронического энтерита у людей нарушается всасывание микроэлементов, солей, витаминов. При хроническом энтерите нарушается также обмен калия и натрия и водно-солевой обмен. При расстройстве последнего наблюдается слабость, быстрая утомляемость, гиподинамия, боли в мышцах и снижение мышечного тонуса. Кроме того, надо назвать такие симптомы, как стойкие тошнота и рвота, нарушение сердечных ритмов, артериальная гипотония, изменения в области центральной нервной системы, нарушение функциональной способности почек. Потеря калия и жидкости ведет к снижению секреторной функции желудка и кишечника, изменению тонуса и моторики кишки, метеоризму. Кроме расстройства метаболизма кальция, натрия, калия, воды при хронических заболеваниях тонкой кишки возникают нарушения обмена магния, фосфора, микроэлементов, о чем свидетельствует снижение их содержания в крови и моче. Известно, что большинство больных энтеритом даже на начальных стадиях имеют признаки гиповитаминоза – недостатка витаминов (по некоторым данным, таких 87 %). Особенно это касается витамина С. При его недостатке кровоточат десны, случаются также носовые кровотечения, появляются характерные изменения на коже (особенно ног). Есть много и других на первых взгляд автономных проблем, источником которых может стать хронический энтерит: нарушения функций половых желез, сбои в работе почек, щитовидки и т. п. ДиагностикаСначала проводится анализ крови (клинический и биохимический), кала, мочи. Затем – исследование желудочного сока. Специальным зондом также изучают работу тонкого кишечника (метод сегментарной перфузии), для определения ферментативной активности тонкой кишки, скорости транзита пищи, используют водородный тест (с помощью электрохимических детекторов проверяется содержание водорода в выдыхаемом воздухе). Множество ценной информации даст врачу рентгенограмма, и не только о состоянии кишечника. Она позволит диагностировать и другие заболевания, протекающие с синдромом нарушенного всасывания: остеопороз, остеомаляцию, деформацию костей и пр. При необходимости врач может направить на гастродуоденоскопию и гистологию, что позволит представить картину заболевания в полном объеме и назначить точное, адекватное лечение. При тяжелых запущенных формах хронического энтерита лечиться приходится долго, курс за курсом. Кроме основной терапии необходимо провести дополнительное лечение для восстановления работы других задетых болезнью органов и систем. В частности, нужно укрепить эндокринную систему, а также ликвидировать витаминную и минеральную недостаточность. ЛечениеПри назначении лекарственных препаратов следует учитывать причины и механизм развития заболевания, характер и выраженность кишечных проявлений и изменений общего состояния больного, а также влияние сопутствующих заболеваний. Лечение хронического энтерита, при котором инфицированы верхние отделы желудочно-кишечного тракта и которому сопутствуют очаговые инфекции, такие как тонзиллит, цистит, пиелит и др., проводят антибактериальными препаратами. Вероятно также применение сульфаниламидов и препаратов оксихинолинового ряда, обладающих антибактериальной и антипротозойной активностью. Последние, правда, имеют серьезные побочные эффекты, и их применяют редко, с большой осторожностью. В частности, оксихинолины не назначают людям с заболеваниями зрительного нерва, периферической нервной системы, печени, почек, непереносимостью йода. Прием этих лекарств можно производить только краткими курсами и под строгим контролем врача. Патогенные грибы в кишечнике (особенно при кандидозе) требуют использования нистатина и леворина. При сочетании хронического энтерита с хроническим холециститом хороший результат дает применение никодина. Этот препарат оказывает бактерицидное, бактериостатическое и желчегонное действие. Для восстановления микрофлоры кишечника после применения антибактериальных препаратов назначают бактериальные. Наиболее распространенные из них – бифидумбактерин, бификол, колибактерин, лактобактерин. Очень хороша в этих случаях и пищевая добавка «Фервитал». Применяются и антиспастические средства, которые снижают двигательную функцию кишечника: папаверин, экстракт белладонны, метацин, платифиллин, но-шпа в обычных терапевтических дозах. Если хронический энтерит обусловлен иммунодефицитом, часто вводят гамма-глобулин. Для улучшения общего состояния и ликвидации обменных нарушений обязательна заместительная терапия: витамины В1, В6, В12, С, РР. Витаминные курсы полезно проводить 2–3 раза в год. При обострении хронического энтерита очень важно правильно подобрать диетическое питание. Как правило, во время обострения назначаются диеты № 4 и 4а. Эти диеты помогают успокоить воспаления и бродильные процессы в кишечнике, а также нормализуют кишечную перистальтику (волнообразное сокращение стенок полых трубчатых органов, способствующее продвижению их содержимого к выходным отверстиям). Если диета дает необходимый эффект, через 3–5 дней ее заменяют на полноценную (№ 4б), богатую белком, с нормальным количеством жиров и углеводов. Однако из рациона больного надолго исключаются продукты, содержащие грубую растительную клетчатку. Так что, если вас преследует этот недуг, придется отказаться от ржаного хлеба, орехов, изюма, сырых овощей и фруктов, чернослива. Не следует также употреблять сдобное тесто, пряности, закусочные консервы, газированные напитки, копчености, мороженое, цельное молоко, жилистое мясо, острые и соленые блюда. К нежелательным продуктам при энтерите относятся свиной, говяжий, бараний жир, бобовые, пиво, квас и спиртные напитки. Кроме того, должны быть ограничены картофель и поваренная соль. Если больной склонен к запорам, рекомендуется постепенно вводить в рацион пищевые волокна. А вот к слабительным средствам следует относиться с большой осторожностью. Особенно опасны в этом случае солевые слабительные. Из минеральных вод рекомендуются слабоминерализованные: славяновская, смирновская, ессентуки № 4, ижевская, нарзан. Принимать их нужно очень осторожно. Следить за своим самочувствием, контролировать стул, если появится понос – немедленно прекратить прием. Вода должна быть чуть теплее комнатной температуры, без газа. За один раз выпивать не больше 1/4—1/3 стакана. Из физиотерапевтических средств применяются тепловые процедуры в области живота. Они снимают боли, уменьшают частоту стула. Дома во время приступа хорошо сделать согревающий водочный компресс на живот, но это в случае, если есть уверенность в диагнозе. После обследования врач может назначить аппликации парафина, озокерита, диатермию, кварц и т. д. Из трав при хроническом энтерите могут оказаться полезными отвары или настои из душицы, золототысячника, исопа, листьев мяты, корней валерианы, аира, цветов ромашки, семян укропа, петрушки, тмина. КолитКолит (от гр. «колон» – толстая кишка) – воспаление толстой кишки. Одно из наиболее распространенных заболеваний желудочно-кишечного тракта. Причинами возникновения колита могут быть инфекция (дизентерийная палочка, сальмонеллы, амебы, балантидии и т. п.), интоксикации (ртутью и др.), нарушения режима питания. Существуют различные формы колита. В зависимости от причин и тяжести изменений в толстой кишке заболевание варьирует от поверхностного катарального до некротически-язвенного воспаления. Наиболее распространенными являются острый колит и хронический неспецифический язвенный колит. В основе неспецифического язвенного колита лежит аутоаллергия – повышенная чувствительность организма к собственным белкам. Острый колит может спровоцировать грубая, жирная, трудноперевариваемая пища, употребляемая часто и в больших количествах, а также изобилие пряностей, острых соусов, алкоголя. Иногда причиной воспаления толстой кишки может стать самый «безобидный» продукт, в том случае, когда он составляет основу ежедневного меню. Причиной колита могут стать патологические процессы в других органах желудочно-кишечного тракта: гастрит, панкреатит, гастроэнтерит. Иногда колит развивается как результат длительного бесконтрольного приема антибиотиков и некоторых других медикаментов. Начинаться острый колит может по-разному. Некоторые люди в первое время ощущают ничем не объяснимую общую слабость, дрожание рук, головную боль, у них теряется аппетит; и только потом, через несколько часов, появляются так называемые типичные симптомы: спастические боли в животе, понос, частые тенезмы, повышается температура. У других же – слабый (кашеобразный) стул, который к концу дня превращается в жидкий (с примесью слизи и даже крови), в тяжелых случаях довольно частый (5–6 раз в сутки), тупые или спазматические боли, тяжесть в животе. Тенезмы (от гр. «тенезмос» – напряжение) – болезненные позывы в кишечнике или на мочеиспускание с неполным выделением содержимого или вообще без всякого выделения. Хронический неспецифический язвенный колит – это воспаление толстой кишки (ее слизистой оболочки), отягощенное характерными язвенными изменениями. Одна из главных причин возникновения этого заболевания – наследственно-генетическая; вторая причина – инфекция; третьей причиной называют иммунные расстройства. Неспецифический язвенный колит имеет три степени тяжести: легкую, среднюю и тяжелую. В легких случаях больные жалуются на схваткообразные боли или дискомфорт в животе, некоторую слабость. Полужидкий стул 2–4 раза в сутки с небольшой примесью крови и слизи. При средней степени тяжести – стул жидкий, до 8 раз в сутки, со значительной примесью слизи, крови и гноя. Отмечаются боли в животе, чаще в области левой ее половины (фланка). Отмечается фебрильная (до 38 °C) лихорадка, потеря массы тела до 10 кг за 1,5–2 месяца, слабость, вялость. Возможны тахикардия, боли в печени. При тяжелом течении болезни стул более 10 раз в сутки, может выделяться алая кровь или сгустки крови без кала, иногда выделяется кровянисто-тканевый детрит, слизь и гной в большом количестве. Отчетливо выражена интоксикация, температура высокая – до 39 °C. Человек быстро худеет: около 10 кг в месяц. Его мучают боли в животе, тенезмы, лихорадка, судороги, проявляется обезвоживание, сильная слабость, анемия. ДиагностикаДиагностические мероприятия предполагают обязательный анализ крови и кала. В тяжелых и неясных случаях назначается рентгенологическое исследование. ЛечениеПри инфекционном колите – антимикробные и антипаразитарные препараты; препараты, нормализующие кишечную флору: «Санта-Русь», «Фервитал». При воспалении прямой и сигмовидной кишок – воздействие на слизистую оболочку, лечение клизмами. При спазмах – спазмолитические и холинолитические средства. Острые энтерит и колит всегда сопровождаются потерей жидкости. Поэтому ликвидация потери жидкости и солей – это основная задача при лечении любого характера поносов. Для этой цели применяют глюкозо-солевые растворы, имитирующие по своему составу плазму крови. Это регидрон, цитроглюкосолан, глюкосолан, в более тяжелых случаях лечение проводится внутривенным введением жидкости. Хорошим антисекреторным действием обладает энтерол. Данное средство представляет собой лечебные дрожжи. Попадая в желудочно-кишечный тракт, они начинают быстро и активно размножаться, так как температура в кишечнике оптимальна для их жизнедеятельности. После прекращения лечения в течение нескольких дней они выводятся с калом, что также чрезвычайно удобно. Энтерол является также антагонистом к патогенным микроорганизмам, улучшает ферментацию за счет повышения лактозной активности кишечника. Выпускается он для взрослых в виде капсул, для детей – в виде пакетиков. В лечении неспецифических язвенных колитов применяются две основные группы средств. Это глюкокортикостероиды и аминосалицилаты (салазопрепараты). Каждая из них объединяется общностью фармакологических свойств входящих в их состав лекарственных агентов. Лечение больных язвенным колитом средней тяжести имеет свои особенности. Из лекарственных средств – сочетание салазопрепаратов (в виде клизм), иногда с преднизолоном. Помимо преднизолона может использоваться метилпреднизолон (метипред). Больных с тяжелым течением язвенного колита (стул чаще 8 раз в сутки, тахикардия, температура выше 38 °C, боли, полное отсутствие аппетита, резкое похудение) необходимо госпитализировать. В первые недели заболевания рекомендуется жесткая диета, при наступлении полной ремиссии ограничения в диете не нужны. На фоне лечения используются препараты, нормализующие состав микрофлоры кишечника. Питание при тяжелом течении болезни должно быть минимальным. В первые дни вообще лучше не есть и даже не пить. Потерю жидкости, белков и калорий возмещать капельницами и соответствующими растворами или через зонд.
ДисбактериозДисбактериоз – нарушение микрофлоры кишечника. Симптомами болезни являются расстройство стула, метеоризм, боль в животе, урчание и плескание в животе, деформация ногтей, трещины на губах, выпадение волос. Некоторые микроорганизмы полезны человеку, они участвуют в процессе переваривания и всасывания пищи, влияют на деятельность гормонов, на обмен веществ. Мало того, переваривание происходит именно благодаря микрофлоре, которая расщепляет пищу на белки, жиры и углеводы. Полезные бактерии прикрепляются к стенкам желудочно-кишечного тракта очень плотно и защищают организм от вредного воздействия патогенных микробов, а также стимулируют выработку витаминов, иммуноглобулинов и других важных для человека веществ. Кроме того они выводят из организма радионуклиды и тяжелые металлы. Когда полезные бактерии под воздействием неблагоприятных факторов гибнут, их место занимают чужеродные бактерии, которые, размножившись, могут нанести большой вред организму, например вызвать воспалительные процессы в кишечнике, которые, в свою очередь, могут стать причиной геморроя. Причины возникновенияПричины возникновения дисбактериоза могут быть различны. Это и неправильное и одностороннее питание, и прием некоторых лекарственных препаратов (антибиотики, иммунодепрессанты и др.), и болезни печени, воспаления и другие заболевания кишечника, и в частности геморрой. Дисбактериоз может привести к развитию неблагоприятных последствий. Например, может нарушиться защитная функция микробной флоры, что приводит к снижению иммунитета, то есть защита против инфекций заметно ослабевает. Возможно появление аллергии, вспышки грибковых заболеваний. Нарушаются и физиологические процессы (переваривания и всасывания пищи, выработка некоторых витаминов и др.). ЛечениеЛечение дисбактериоза непростое, требует от пациента упорства и понимания того, что происходит в его кишечнике. Прежде всего, рекомендуют попробовать «Нарине» – сухую закваску лактобактерий. Доказано, что «Нарине» обладает уникальной способностью к излечению различных болезней желудочно-кишечного тракта. Существует несколько препаратов бактериологического действия, уже давно используемых официальной медициной: бифидумбактерин, колибактерин и лактобактерин. Обычно бифидумбактерин назначается в виде порошка по 1 мг 3 раза в день в течение двух недель. Колибактерин назначают при длительных болезнях кишечника. Колибактерин хорошо нормализует микрофлору. Принимать его надо за 30–40 минут до еды. Курс – 25–40 дней. Лактобактерин предназначен для лечения энтеритов и гастроэнтеритов, а также для профилактики кишечных расстройств. Взрослым обычно рекомендуется прием по 2–5 доз 2 раза в день. Курс лечения может продолжаться до 1,5 месяца. Помимо лекарственных препаратов при лечении дисбактериоза необходимо наладить правильное питание. Прежде всего нужно исключить из рациона продукты, вызывающие брожение и гниение: копчености, маринады, острые пряности, грибы, а также овощи, богатые эфирными маслами (редьку, редиску). Необходимо ежедневно и в довольно больших количествах употреблять кисломолочные продукты: кефир, ацидофилин, простоквашу, творог и т. д. Нельзя забывать об овощах и фруктах, так как они, попадая в наш организм, способствуют размножению молочнокислых бактерий. К таким овощам относятся, например, капуста, морковь, сельдерей, топинамбур. Несколько слов надо отдельно сказать о свекле. Свекла помогает при лечении запоров, небесполезна она и при ликвидации дисбактериоза. В свекле содержатся особые пектиновые вещества, которые способствуют усилению двигательной способности кишечника, то есть помогают избавляться от залежей шлаков в организме. Уникальными свойствами обладает чеснок. Это пряное растение, попадая в наш организм, вызывает размножение бактерий в кишечнике. Наиболее грамотным, на наш взгляд, приемом чеснока является следующий. Вечером надо съесть 2–3 дольки чеснока (без хлеба) и запить их простоквашей. Можно приготовить чесночную настойку, для этого надо 100 г очищенного и истолченного чеснока залить 1/2 л спирта и плотно закрыть крышкой. Настаивать 2 недели в тепле. Принимают настойку по 15–20 капель 2–3 раза в день. Но при приеме чесночной настойки могут возникнуть почечные раздражения, поэтому людям с заболеваниями почек это средство противопоказано. Не менее полезен и лук. Для того чтобы приготовить луковое лекарство от дисбактериоза, надо мелко нарезать 2–3 луковицы и залить 0,7 л слегка теплой кипяченой воды, настаивать ночь. Утром процедить и выпить в течение дня. Курс – 5–7 дней, через неделю можно повторить. Полипы кишечникаПолипы – доброкачественные опухоли, образующиеся в кишечнике; в злокачественные опухоли полипы перерождаются очень редко. СимптомыСимптомы полипов очень похожи на симптомы геморроя, поэтому диагностировать их сложно. Как и при геморрое, при полипах образуются запоры (но могут быть и поносы), больных могут беспокоить боли в области прямой кишки и выделения слизи с калом. Если на полипе образуются язвочки, то при дефекации может появляться кровь, и именно этот факт чаще всего заставляет путать геморрой и полипы. Иногда полипы выпадают в область заднего прохода и ущемляются, что делает их еще более похожими на геморрой. ЛечениеГомеопатические лекарства – вещества растительного, животного и минерального происхождения. По форме они бывают в виде порошка, пилюль, капель, мазей и растворов для инъекций. Чаще всего врачи-гомеопаты назначают лекарства в виде шариков – это молочный, или тростниковый, сахар, пропитанный раствором лекарственного вещества. Степень разведения лекарства указывается после его названия цифрами 3, 6, 9, 12 и т. д. Принимать шарики надо рассасывая их под языком. Капли следует наносить на половинку кусочка сахара и опять-таки рассасывать под языком, но можно растворять капли в воде и пить мелкими глотками. Принимать лекарства лучше до еды или через час после. Мази и жидкости используют привычным способом. Нукс вомика 3, 6 следует принимать по 3 крупинки вечером в течение недели. Это лекарство назначают при наружных кровоточащих геморроидальных узлах, при частых позывах к дефекации, утренних поносах. При выпадении геморроидальных узлов, зуде, жжении, запоре, метеоризме следует отдать предпочтение сульфуру 3, 6. Принимать по 3 крупинки утром натощак в течение недели после нукс вомика. Если геморроидальные узлы сильно кровоточат, то надо принимать гамамелис 3, 6 (по 3 крупинки утром и вечером). При воспалении наружных узлов, сильной боли от прикосновения и хождения полезным может оказаться ацидум мурнатикум 6, 30. Прием – по 5 крупинок каждые 2 часа. Если симптомы геморроя уменьшаются под воздействием холода, после холодных процедур и отхождения газов, то назначают алоэ 2Х, 3Х, 3. Часто выбор лекарств зависит от цвета геморроидальных узлов. При узлах багрового цвета и трещинах на заднем проходе назначают пеопию 3Х. Прием – по 5 крупинок каждые 2 часа. Если узлы красного цвета и покрыты слизью, в заднем проходе ощущается жжение, зуд и распирание, при этом боль отдает в поясницу и копчик, усиливается при хождении и после горячей ванны, то принимать следует эскулюс 3Х, по 5 крупинок каждые 2 часа. При болезненных гроздевидных синеватого цвета геморроидальных узлах и истечении слизи из заднего прохода назначают диоскорею 3Х,3. Принимать так же, как эскулюс и пеопию. Настои и отвары
|
|
||
|
Главная | В избранное | Наш E-MAIL | Добавить материал | Нашёл ошибку | Другие сайты | Наверх |
||||
|
|
||||
